Dijabetes
| Dijabetes | |
|---|---|
lat. | Diabetes mellitus |
 | |
| Plavi krug - simbol šećerne bolesti | |
| Specijalnost | diabetology |
| Klasifikacija i eksterni resursi | |
| ICD-10 | E10–E14 |
| ICD-9 | 250 |
Šećerna bolest ili dijabetes (lat. diabetes mellitus grč. διαβήτης) je hronični, neizlečivi sistemski poremećaj metabolizma[1], koji se karakteriše hiperglikemijom, tj. trajno povišenim nivoom glukoze u krvi. Uglavnom je uslovljen naslednim faktorima[2], a nastaje zbog smanjene sekrecije ili smanjenog biološkog dejstva hormona insulina, odnosno u kombinaciji ova dva faktora.[3] Taj nedostatak ometa razmenu ugljenih hidrata, masti i belančevina u organizmu (što se ispoljava tipičnim tegobama), a nakon dužeg vremena utiče i na strukturu i funkciju krvnih sudova, živaca i drugih vitalnih organa i organskih sistema.
Dijabetes se danas ubraja među najčešća endokrinološka oboljenja, sa prevalencom u stalnom porastu (naročito u razvijenim zemljama sveta).[4] To je posledica modernog stila života i povećanja broja spoljašnjih etioloških činilaca, među kojima se posebno izdvaja gojaznost. Šećerna bolest se najčešće javlja u starijem životnom dobu kao posledica opštih degenerativnih i sklerotičnih promena u organizmu (koja zahvataju i pankreas), a kod mladih osoba može nastati usled genetskih poremećaja ili oštećenja pankreasa kod određenih zaraznih oboljenja.[5]
Terminologija[uredi | uredi kod]

Reč dijabetes prvi je upotrebio Demetrije iz Apolonije oko 200. godine pne.[6] Ona je izvedena od grčke reči διαβαίνειν koja u prevodu znači "teče kroz", što odgovara jednom od glavnih simptoma ove bolesti – neprestano uzimanje tečnosti i prekomerna produkciji urina (mokraće). Godine 1675. Tomas Vilis je na postojeći naziv dodao reč mellitus, koja je izvedena iz latinskog i u prevodu znači "sladak" (ovo je povezano sa slatkim ukusom urina obolelih osoba). Metju Dobson je 1776. dokazao da sladak ukus potiče od prisustva šećera u krvi i mokraći dijabetičara.[7] Reč dijabetes se obično odnosi na oboljenje diabetes mellitus, mada postoje i druga stanja koja u svom imenu sadrže prefiks dijabetes. Među njima je najpoznatije oboljenje diabetes insipidus za koga nije karakterističan sladak ukus urina, a koje najčešće nastaje usled oštećenja bubrega ili hipofize.
Istorijat[uredi | uredi kod]
Ovo oboljenje je poznato već više od 3.500 godina. Prvi put je opisano na staroegipatskom papirusu koji je otkriven 1862. godine u grobnici u okolini Tebe. Njegov sadržaj je 1878. dešifrovao nemački egiptolog Georg Ebers, i dijabetes je u njemu opisan kao bolest koja se odlikuje jakom žeđi i čestim i obilnim mokrenjem. Zapisi na sanskritu (oko 500 godine p.n.e) opisuju „medenu mokraću“, a šećerna bolest se spominje i u brojnim drugim spisima lekara iz prethrišćanskog perioda. Početkom 1. veka rimski lekar Celzije je opisao bolesnika sa simptomima dijabetesa, a jedan vek kasnije je antički lekar Aretej iz Kapadokije u svojim spisima detaljno opisao ovo oboljenje. Otprilike u isto vreme su prikaz bolesti dali kineski lekar Čang-Čang i indijski lekar Šušruta, koji kaže da je to bolest ljudi koji „konzumiraju mnogo pirinča, skrobaste hrane i šećera“. Japanski lekari su u 3. veku uočili da psi ližu mokraću dijabetičara (zbog visoke koncentracije glukoze), pa su počeli da koriste ove životinje u otkrivanju bolesti. Sličan princip je koristio i Ratsimamanga, lekar sa Madagaskara, koji je od svojih pacijenata tražio da mokre pored mravinjaka i potom pratio da li se mravi skupljaju na mokraću. Persijski lekar i filozof Avicena je u 11. veku opisao dijabetesnu gangrenu, a nešto kasnije je uočeno da se kod obolelih od dijabetesa često javljaju čirevi i tuberkuloza. Čuveni lekar Paracelzus je u 14. veku pronašao kristale u mokraći dijabetičara, ali nije otkrio i prirodu tih kristala. On je smatrao da je uzrok bolesti „suvišna toplota u bubrezima“. Engleski lekar Tomas Sidenhajm je u 15. veku izneo teoriju da šećerna bolesti nastaje „kao posledica nepotpunog varenja hilusa u krvi, pri čemu se izlučuju neasimilovani sastojci“. Njegov zemljak Morton je krajem 17. veka konstatovao da je u pitanju nasledno oboljenje. Italijanski anatom Đovani Batista Morganji je u 18. veku u svojoj knjizi „O sedištu i uzrocima bolesti“ zapisao da je dijabetes oboljenje sa nepoznatim središtem (lat. Morbus in sede incerto locus). Tek je kasnije otkrivena uloga pankreasa u nastanku šećerne bolesti zahvaljujući radovima švajcarca Johana Konrada Brunera (koji je psima odstranjivao pankreas i tako izazivao simptome dijabetesa), francuza Kloda Bernara (koji je postavio temenje ekserimentalne fiziologije i proučavao jetru i pankeas) i nemca Paula Langerhansa.[6]

I pored činjenice da se za nju znalo relativno dugo, šećerna bolest je prvi put eksperimentalno izučena i opisana tek krajem 19. veka.[8] Otkriće uloge i značaja pankreasa u nastanku dijabetesa je pripisano naučnicima Jozefu fon Meringu i Oskaru Minkovskom. Oni su 1889. godine otkrili da se kod pasa kojima je odstranjen pankreas ubrzo razvijau svi znakovi i simptomi šećerne bolesti i da oni ubrzo posle toga umiru.[9] Ser Edvard Albert Šarpej je 1910. nagovestio da kod obolelih od dijabetesa nedostaje jedna od supstanci koju produkuje pankreas, i on je predložio da je nazovu insulin. Taj naziv je izveden od latinske reči insula koja u prevodu znači "ostrvo", što se odnosi na činjenicu da insulin straraju beta-ćelije Langerhansovih ostrvaca u pankreasu.[8]
Endokrina uloga pankreasa u metabolizmu, kao i stvarno otkriće insulina, nisu rasvetljeni sve do 1921. kada su Ser Frederik Grant Banting i Čarls Herbert Best dokazali da se kod pasa bez pankreasa dijabetes može sprečiti davanjem ekstrakta iz Langerhansovih ostrvaca zdravih pasa.[10] Banting, Best i saradnici (posebno hemičar Kolip) su uspeli da izoluju insulin iz pankreasa govečeta na Univerzitetu u Torontu, što je 1922. godine omogućilo njegovu primenu u terapiji šećerne bolesti. Godinu dana kasnije, Banting i direktor laboratorije MekLaud za ovo otkriće dobijaju Nobelovu nagradu. Oni su otkriće zaštitili patentom ali su omogućili njegovu upotrebu bez ikakve nadoknade, što je doprinelo brzom širenju primene insulina u terapiji ove bolesti širom sveta.
Razliku između dijabetesa tip 1 i tip 2 prvi je otkrio i objavio Ser Herold Persival Himsvort, u januaru 1936. godine.[11]
Etiologija bolesti[uredi | uredi kod]
Metabolizam glukoze[uredi | uredi kod]

S obzirom da je insulin osnovni hormon koji reguliše ulazak glukoze iz krvi u većinu ćelija (osim u centralnom nervnom sistemu), njegov nedostatak ili smanjeni senzibilitet receptora za insulin igraju glavnu ulogu u nastanku raznih oblika šećerne bolesti.
Većina ugljenih hidrata iz hrane se u procesu varenja pretvara u monosaharid (prosti šećer) glukozu i u tom obliku dospeva u krv. Krvnom strujom ona se prenosi do svih ćelija organizma i koristi se kao izvor energije, deponuje kao glikogen ili skladišti kao masno tkivo.[12] Kada količina glukoze dostigne određeni nivo (npr. posle obroka), beta-ćelije Langerhansovih ostrvaca pankreasa luče hormon insulin. On omogućava ćelijama da apsorbuju glukozu, a osim toga on predstavlja i osnovni kontrolni signal za konverziju glukoze u glikogen (polisaharid koji se skladišti u jetri i mišićnim ćelijama, i po potrebi se ponovo pretvara u glukozu i koristi kao izvor energije). Normalne vrednosti šećera u krvi iznose 3,6-6,1 mmol/l.
Bez insulina, glukoza ne može ući u ćelije, što uslovljava porast njene koncentracije u krvi, tj. dovodi do stanja poznatog kao hiperglikemija. Po definiciji, dijabetesom nazivamo stanje kada je količina šećera u krvi veća od 7,0 mmol (126 mg/dL) .[12]
Hiperglikemija smanjuje mnoge anaboličke procese u organizmu: rast i deobu ćelija, sintezu proteina, taloženje masti i dr. Osim toga, izaziva poremećaje metabolizma i brojne druge komplikacije i bolesti.
Uzročnici i faktori rizika[uredi | uredi kod]
Genetika
Nasledni faktori često igraju glavnu ulogu u pojavi dijabetesa kod određene individue. Oni to čine povećanjem osetljivosti beta-ćelija na viruse, razvojem autoimunih antitela protiv sopstvenih ćelija pankreasa, degenerativnim promenama na ćelijama koje rezultuju promenom strukture i nedelotvornošću insulina i sl.[2] Sklonost za dijabetes se prenosi direktno na potomke, a ispoljavanje same bolesti može da zavisi i od drugih činilaca u toku života (što je razlog zašto se šećerna bolest ne pojavljuje obavezno kod svih potomaka obolelih).[12]
Gojaznost
Gojaznost je jedan od vodećih dijabetogenih faktora, čemu svedoči činjenica da je oko 60% odraslih dijabetičara gojazno.[1] Kod gojaznih osoba se vremenom smanjuje osetljivost beta-ćelija na povećanje koncentracije glukoze u krvi, a osim toga smanjuje se i broj insulinskih receptora u ciljnim tkivima (na sopstveni i egzogeni insulin).[2] Ovo rezultuje smanjenom isporukom šećera ćelijama i posledičnim povećanjem njegovog nivoa u krvi (hiperglikemija).
Bolesti
Za razliku od naslednog (primarnog) dijabetesa, postoje oboljenja i stanja u toku kojih se šećerna bolest javlja kao komplikacija. Takva šećerna bolest se naziva sekundarnom, jer se razvija pod direktnim uticajem prisutnog oboljenja ili delovanja štetnih činilaca na organizam.[12]
Takav je slučaj kod hroničnog alkoholizma, upale ili karcinoma pankreasa, različitih endokrinih poremećaja (akromegalija, hipertireoza, Kušingov sindrom), hemohromatoze, virusnih oboljenja i dr.[1] Sekundarni dijabetes nastaje zbog poremećaja u iskorišćavanju šećera u krvi pod uticajem istih onih razloga koji su doveli do razvoja osnovnog oboljenja.
Trudnoća
Period trudnoće predstavlja svojevrstan stres za organizam, koji lako pretvara latentni dijabetes u izraženi poremećaj koji može postati trajan. Ovo stanje poznato je pod imenom gestacioni dijabetes. U trudnoći se javlja smanjena osetljivost prema insulinu (zbog povećanja količine masnih kiselina i glikokortikoida u krvi) i povećana razgradnja ovog hormona pod dejstvom enzima placente. Zdrave trudnice na ovo reaguju povećanim lučenjem insulina, a one sa predijabetesom ili latentnim dijebetesom dobijaju ispoljeni oblik ovog oboljenja.
Lekovi i hemijski agensi
U prvu grupu lekova koji mogu da utiču na pojavu dijabetesa spadaju lekovi koji se primenjuju kod reumatskih bolesti, hroničnih oboljenja disajnih puteva, nekih bubrežnih i kožnih oboljenja i različitih alergijskih stanja. Druga grupa lekova su preparati koji deluju na povišeni krvni pritisak i bolje mokrenje. Takođe, i oralna kontraceptivna sredstva imaju uticaj na ponašanje šećera u krvi (jatrogeni dijabetes).
Postoje i drugi lekovi, hormoni i hemijski agensi koji mogu uticati na pojavu šećerne bolesti, ali postupak kontrole u njihovoj primeni dozvoljava blagovremeno otklanjanje poremećaja u ponašanju šećera u krvi.[12]
Ostali faktori
Pored već pomenutih faktora, postoje i drugi koji pospešuju nastanak ove bolesti: sklonost ka unošenju većih količina slatkiša, smanjena fizička aktivnost, prelazni period kod muškaraca i žena (klimakterijum), sklonost ka infekcijama, nazebima i zapaljenjima, rađanje krupnog deteta (preko 4 kg), stres, povrede, hirurške intervencije itd.
Patogeneza[uredi | uredi kod]
Patogeneza dijabetesa nije jedinstvena, jer se bolest može javiti na više načina. Zbog toga i postoji nekoliko teorija o nastanku šećerne bolesti:
- teorija apsolutnog deficita insulina, prema kojoj se bolest razvija usled prestanka lučenja ovog hormona (uzrok tome može biti npr. potpuno uklanjanje pankreasa ili neki poremećaj u stvaranju ili sekreciji insulina);
- autoimuna teorija inisistira na činjenici da imuni sistem u određenim patološkim slučajevima može da izazove uništenje Langerhansovih ostrvaca i da dovede do posledičnog razvoja dijabetesa. Osim toga, kod ljudi se retko mogu naći i antitela protiv insulina;
- teorija o antagonistima insulina (hormoni, masne kiseline) i dr.[1]
Stadijumi bolesti[uredi | uredi kod]
Prema svom toku primarni idiopatski dijabetes se može podeliti u četiri stadijuma:
- potencijalni dijabetes ili predijabetes je stanje u kome postoji blagi poremećaj metabolizma ugljenih hidrata, ali se on teško može otkriti standardnim biohemijskim metodama (karakteriše ga normalna glikemija i normalan test opterećenja);
- latentni ili stresni dijabetes je drugi stadijum u evoluciji šećerne bolesti, koji se može otkriti i dokazati samo pod uticajem stresa;
- hemijski ili asimptomatski dijabetes se odlikuje normalnim ili blago povišenim nivoom glukoze u krvi na prazan stomak, dok se nakon uzimanja hrane javlja izrazita hiperglikemija;
- manifestni dijabetes je završni stadijum bolesti, gde se hiperglikemija može normalizovati samo unošenjem insulina ili primenom drugih terapijskih metoda. Po nekim autorima manifestni oblik bolesti se javlja kada ukupna masa beta-ćelija padne na oko 30% od normalnih vrednosti.[1][13]
Klasifikacija[uredi | uredi kod]
Za razliku od starih klasifikacija koje su bile bazirane na primenjenoj terapiji (insulin-zavisni i insulin-nezavisni dijabetes) nova klasifikacija više ukazuje na etiopatogenezu bolesti.[3] Šećerna bolest se na osnovu uzroka i kliničkih manifestacija klasifikuje na dijabetes tip 1 i tip 2.
Dijabetes tip 1[uredi | uredi kod]
Dijabetes tip 1 se najčešće javlja kod mlađih osoba (ispod tridesete godine života), i to uglavnom u vreme puberteta. U osnovi ovog oboljenja nalazi se autoimuni proces, koji uništava beta-ćelije pankreasa, tako da se javlja odsustvo insulina u cirkulaciji i hiperglikemija.[14] S obzirom da je za preživljavanje obolelih neophodno doživotno uzimanje insulina, ovaj tip dijabetesa se naziva i insulin-zavisni. Takođe su u upotrebi sinonimi juvenilni i mladalački dijabetes.
Učestalost
Oko 9% dijabetičara u Severnoj Americi i 20% u Skandinaviji ima ovaj tip šećerne bolesti. Najčešće se javlja kod mladih ljudi, ali može da se javi i kod starijih negojaznih osoba. Najveća incidenca oboljevanja utvrđena je u Finskoj, a najmanja u Japanu. Ispitivanja su pokazala da je incidenca dijabetesa tipa 1 povezana sa učestalošću određenih antigena HLA sistema. Bolest se javlja najčešće kod osoba sa nalazom DR 3 i/ili DR 4 HLA antigena. Osim toga značajan je i uticaj faktora životne sredine koji se nadovezuje na genetsku predispoziciju. Tako se beleži češća pojava ovog tipa dijabetesa u jesenjim i zimskim mesecima, kada su češće virusne infekcije. Značajan je takođe i uticaj hormona. Najveća učestalost tipa 1 šećerne bolesti je od jedanaeste do trinaeste godine života, što se povezuje sa povećanim lučenjem hormona rasta i polnih hormona u navedenom periodu, a poznato je da oni imaju dejstvo suprotno insulinu.[14]
Uzroci nastanka
Radi se o kataboličkom poremećaju kod koga je cirkulišući insulin praktično odsutan, glukagon je povišen i beta-ćelije pankreasa ne mogu da odgovore ni na jedan stimulus. U odsustvu insulina tri glavna ciljna tkiva na insulin (jetra, mišići i masno tkivo) ne samo da ne mogu da apsorbuju hranljive sastojke već iz svojih depoa oslobađaju glukozu, aminokiseline i masne kiseline u krvotok. Promene u metabolizmu masti dovode do produkcije i akumulacije ketona. Ovo stanje gladovanja može biti prekinuto samo davanjem insulina.
Tip 1 dijabetes nastaje kao posledica infektivnih ili toksičnih faktora spoljašnje sredine, koje u genetski predisponirane osobe aktiviraju imuni sistem koji uništava beta-ćelije. Faktori spoljašnje sredine uključuju viruse (zaušci, rubeole, koksaki virus B4), toksične hemijske agense i druge citotoksine kao što je hidrogen-cijanid.[14]
Simptomi
Osnovni simptomi su: povećana diureza (količina izlučene mokraće), noćno mokrenje kod dece sa novootkrivenim dijabetesom, žeđ, zamagljenje vida, gubitak težine (uprkos normalnom ili povećanom apetitu), umor, slabost, posturalna hipotenzija i dr. Kod naglog početka bolesti, tj. naglo nastalog teškog insulinskog deficita, simptomi brzo progrediraju. Kada se insulinska deficitarnost razvija polako bolesnici su relativno stabilni, a klinički nalaz je minimalan.[14]
Dijabetes tip 2[uredi | uredi kod]
V. glavni članak dijabetes melitus tip 2
Ovaj oblik dijabetesa se ranije nazivao insulin-nezavisnim. On nastaje kao posledica različitih abnormalnosti na nivou perifernih tkiva i čini oko 90% svih slučajeva dijabetesa u SAD.[15] Pacijenti koji obolevaju od ovog oblika šećerne bolesti su obično stariji od 40 godina (incidenca je najveća od 65. do 74. godine života) i najveći broj njih je gojazan. Njima nije potreban insulin za preživljavanje, ali se vremenom smanjuje insulinska sekrecija pa je potreban insulin radi postizanja optimalne glikoregulacije.[16]
Učestalost
Prevalenca diabetesa tipa 2 je usko povezana sa pojavom gojaznosti. Prava epidemija gojaznosti koja je prisutna širom sveta posebno u visoko industrijalizovanim zemljama i zemljama u razvoju predstavlja jedan od najznačajnijih faktora nastanka dijabetesa. Srednja učestalost dijabetesa iznosi 2-5%, najmanja je u seoskim područjima Kine (ispod 1%), a najveća među Pima Indijancima u Severnoj Americi (oko 50%). O učestalosti dijabetesa u našoj zemlji nema pouzdanih podataka, ali se pretpostavlja da ona iznosi oko 3%, pri čemu je najveća u Vojvodini. Oko 90% svih obolelih od dijabetesa čine oboleli od dijabetesa tipa 2.[16]
Uzroci nastanka
Smanjena osetljivost na insulin prisutna je kod najvećeg broja obolelih sa tipom 2 dijabetesa nezavisno od telesne težine i povezuje se sa nekoliko faktora: genetskim činiocima (još nedefinisanim) koji vremenom sve više dobijaju na značaju, sedeternim načinom života, abdominalnom visceralnom gojaznošću itd.
Postoje dve osnovne grupe pacijenata sa tipom 2 dijabetesa: gojazni i negojazni tip.
Prevalenca gojaznosti varira među različitim rasama, kontinentima, kulturama, stepenu ekonomskog razvoja itd. Oko 70% osoba u SAD i Evropi sa novootkrivenim dijabetesom je gojazno, dok je taj broj u Kini i Japanu dvostruko manji. Ovi pacijenti pokazuju smanjenu osetljivost na dejstvo insulina što posebno kolerila sa abdominalnom gojaznošću. Često je prisutna hiperplazija beta-ćelija tako da je prisutan normalni ili pojačani insulinski odgovor na glukozu u ranoj fazi bolesti. Kasnije dolazi do smanjene sekrecije beta-ćelija.
Oko 30% tip 2 dijabetičara je negojazno, mada njihov procenat varira u zavisnosti od ranije navedenih faktora. U ovih bolesnika veći problem predstavlja smanjena sekrecija insulina, ali se takođe može utvrditi i insulinska rezistencija na postreceptorskom nivou.[16]
Simptomi
Klasični simptomi prisutni kod tipa 1 se mogu naći i kod ovog oblika šećerne bolesti, ali retko na njenom početku. Većina pacijenata ima podmukli početak bolesti, koji može biti asimtomatski godinama, posebno kod gojaznih osoba gde se bolest najčešće otkriva slučajno prilikom rutinskih analiza. Negojazni pacijenti sa blagom formom dijabetesa nemaju karakterističan fizikalni nalaz u vreme otkrivanja dijabetesa.[16]
Gestacioni dijabetes[uredi | uredi kod]
Gestacioni dijabetes je oblik šećerne bolesti, koji nastaje usled neadekvatne sekrecije insulina i produkcije hormona posteljice koji blokiraju njegovo dejstvo. Javlja se tokom trudnoće i dijagnostifikuje se uglavnom posle 24. nedelje trudnoće, mada može i ranije. Obično se povlači šest nedelja nakon porođaja, jer mu je glavni uzrok upravo trudnoća. Iako je prolazan, ovaj tip šećerne bolesti može da ugrozi zdravlje fetusa ili majke, a kod 20-50% žena sa ovim oboljenjem kasnije u životu se javlja dijabetes tip 2.[17]
Gestacioni dijabetes se javlja u 2-5% svih trudnoća. Iako je ovo prolazna bolest koja se uspešno leči, kod nelečenog oblika mogu se javiti problemi sa plodom (makrozomija, fetalne malforacije i kongenitalne srčane mane). U svakom slučaju, trudnoća sa šećernom bolešću je visoko rizična, i zahteva intenzivnu kontrolu i terapiju za vreme celog njenog trajanja, kao i u toku porođaja.[18]
Ostali tipovi[uredi | uredi kod]
Postoji nekoliko retkih tipova dijabetesa, koji po svojim karakteristikama ne mogu biti svrstani u neku od gornjih kategorija. Uzrokuju ih sledeći faktori:
- genetski defekti na beta-ćelijama;
- genetski uslovljena rezistencija na insulin, koja može biti povezana sa lipodistrofijom (nepravilnim deponovanjem telesnih masti);
- bolestima pankresa, kao npr. cistična fibroza;
- hormonalni poremećaji;
- hemikalije ili lekovi.
Komplikacije[uredi | uredi kod]
Šećerna bolest je uzrok brojnih komplikacija koje dovode do invaliditeta, kao i do povećanog morbiditeta i mortaliteta.
Hiperglikemijska koma
Hiperglikemijska ili dijabetesna koma je najteža i najozbiljnija akutna komplikacija ove bolesti. Koma označava stanje bolesnika bez svesti, a za njen razvoj je potrebno nekoliko dana (izuzev kod dece). Komi obično prethode hiperglikemija i acetonurija (prisustvo acetona u urinu), mada to nije pravilo. Stanje pre pojave dijabetesne kome nosi naziv prekoma. Nju karakterišu sledeći znaci: hiperglikemija (veoma visok šećer u krvi), acetonemija (aceton u krvi), apatija, umor, pospanost, smanjeno reagovanje na direktne nadražaje (stavljanje ruke na čelo, obraz, štipanje i dr).[19]
Hipoglikemija
Hipoglikemija je pojava koju odlikuje nagli pad šećera u krvi. Karakterišu je: zbunjenost, otežana orijentacija, lupanje srca, trnjenje usne ili jezika, jak osećaj gladi, znojenje, drhtavica, preterane emotivne reakcije i dr. Obično nastaje iznenada i mogu da je uzrokuju: preskakanje obroka posle uzete doze insulina, uzimanje veće doze hormona od propisane itd.[20]
Ketonurija
Ketonurija (acidonurija ili ketoacidoza) označava prisustvo acetona u krvi, što predstavlja ozbiljnu komplikaciju ove bolesti. Aceton je štetna materija nastala prerađivanjem masti, kiselog je karaktera pa utiče na pad pH vrednosti krvi, što ima nepovoljan uticaj na rad vitalnih organa (mozak, jetra, srce, bubrezi i dr). Ovo stanje je često povezano sa hiperglikemijom, a karakterišu ga sledeći znakovi i simptomi: acetonurija, acetonski zadah, gubitak telesne težine, brzo zamaranje, pojačano mokrenje, žeđ itd.[21]
Očne bolesti


Dijabetesna retinopatija je oboljenje koje nastaje zbog izražene mikroangiopatije (oštećenja kapilara) u mrežnjači. Vremenom oboljenje napreduje, dovodi do oštećenja vida, a u najtežim slučajevima može da dođe i do slepila.
Dijabetesna katarakta se odlikuje zamućenjem sočiva oka i posledičnim gubitkom oštrine vida. Uglavnom se javlja kod starijih osoba.
Glaukom je očno oboljenje koga karakteriše povećana pigmentacija kanala oka koji služe za oticanje tečnosti i leči se hirurškim putem uz korišćenje veštačkih suza.[22]
Promene na koži
Kod dijabetičara se usled loše regulacije nivoa glukoze u krvi mogu javiti brojne promene na koži: čirevi, gljivične infekcije, plikovi različite veličine, crvenilo, smanjena osetljivost prema toploti, žuljevi na stopalima i dr.[23]
Kardiovaskularne komplikacije
Bolesti srca i krvnih sudova su česta komplikacija kod svih oblika šećerne bolesti. U vodeće kardiovaskularne komplikacije se ubrajaju:
- hipertenzija (povišeni krvni pritisak) je u početku nestalna (labilna) a vremenom postaje stalna komplikacija dijabetesa, koja može nepovoljno da utiče na brojna druga sistemska oboljenja;
- koronarna bolest je komplikacija u čijoj osnovi leži suženje krvnih sudova koje izaziva ishemiju srčanog mišića, bol iza grudne kosti, brzo zamaranje i radnu nesposobnost;
- infarkt miokarda je teška komplikacija, koja može ali ne mora da se završi fatalno;
- moždani udar je još jedna ozbiljna komplikacija, koju izaziva prskanje ili začepljenje moždanih krvnih sudova;
- gangrena na stopalima itd.[24]
Bolesti bubrega

Dijabetesna nefropatija je oboljenje bubrega koje se uvek javlja obostrano. Ovo oboljenje je podmuklo i obično počinje neprimetno. To je jedna od tzv. poznih komplikacija dijabetesa i obično joj prethodi bar desetak godina trajanja šećerne bolesti. Češće se ispoljava kod pacijenata koji imaju izraženu hipertenziju. Dijabetesna nefropatija može da dovede do oštećenja bubrežne funkcije, povećanja uremije i nekada do uremijske kome.
Papilarna nekroza je komplikacija karakteristična za mlađe dijabetičare. Oboljenje je vrlo ozbiljne prirode i pojavljuje se naglo kod bubrega koji imaju prisutnu dijabetesnu nefropatiju. Razvoj bolesti počinje oštrim bolom u slabinama, koji može da se širi prema preponama, praćenim temperaturom i pojavom krvi u mokraći (nekada mokraća izgleda kao čista krv).[25]
Sindrom dijabetesnog stopala

Dijabetesno stopalo je posledica neuro-ishemijskih promena, koje se mogu iskomplikovati i dodatnom infekcijom. Pojava čireva (ulceracija) na stopalu, zatim nastanak gangrene i posledične amputacije su značajni uzroci morbiditeta i invalidnosti kod osoba obolelih od šećerne bolesti. Ove komplikacije predstavljaju veliki medicinski, socijalni i ekonomski problem i značajno smanjuju kvalitet života obolelog.
Dijabetesno stopalo se klinčki manifestuje u vidu: čireva (sa infekcijom ili bez nje), tipičnog deformiteta stopala, pojave hroničnog otoka, ishemijskih promena, pa sve do nastanka nekroze (obamiranja pojedinih delova stopala) i gangrene.[26]
Neplodnost
Istraživači sa Kraljičinog Univerziteta u Belfastu su otkrili da je kod dijabetičara masa spermatozoida smanjena, dok su ostali parametri, kao što su produkcija i koncentracija sperme, oblik spermatozoida i njihova struktura i pokretljivost, normalni. Ipak, otkriveno je mnogo više oštećenja u strukturi DNK spermatozoida kod obolelih od dijabetesa.[27] Ova oštećenja mogu smanjiti plodnost muškaraca i biti povezana sa čestim pobačajima u trudnoćama izazvnanim ovakvim spermatozoidima.
Dijagnostika[uredi | uredi kod]
Uobičajeni metodi dijagnoze šećerne bolesti su bazirani na različitim hemijskim (laboratorijskim) testovima urina i krvi.[2] Nekoliko studija je sa sigurnošću dokazalo da učestalost i težina hroničnih komplikacija zavise od stepena regulacije glikemije. Kao parametri za procenu glikoregulacije služe glikemija pre jela, postprandijalno (2 sata nakon jela) i glikozilisani hemoglobin A1c (hemoglobin koji se vezuje za glukozu). Kod zdravih osoba ispod 6% hemoglobina se vezuje za glukozu, dok se kod dijabetičara, proporcionalno visini šećera u krvi, povećava i procenat vezanog hemoglobina. Tokom kontrole glikemije potrebno je uzeti sve ove parametre u obzir.[15]
Određivanje glikemije[uredi | uredi kod]
Glikemija (nivo glukoze u krvi) je osnovni parametar za postavljanje dijagnoze i procenu kontrole dijabetesa. Normalne vrednosti glikemije ujutru našte (na prazan stomak) se kreću u granicama 3,9-6,1 mmol/l. U ovoj analizi plazma ili serum iz venske krvi imaju prednost nad određivanjem glikemije pune krvi, pošto na nih hematokrut nema uticaj. Nivo glukoze iznad pomenute gornje granice (odnosno preko 7,22 mmol/l) ukazuje na prisustvo šećerne bolesti ili neke druge varijante dijabetesa (pituitarni ili adrenalni).[3]
Oralni glukoza tolerans test[uredi | uredi kod]
Nakon unošenja glukoze u organizam zdravih osoba dolazi do porasta nivoa šećera u krvi u fiziološkim granicama (maksimum 7,7 mmol/l) i pada na početne vrednosti u periodu od 2 sata. Kod dijabetičara pak dolazi do prelaska ove granice i pojave viših vrednosti, tako da je test tolerancije glukoze abnormalan. Osim toga, potrebno je često 4-6 sati da bi glikemija ponovo pala na osnovnu vrednost.[2]
Acetonski zadah[uredi | uredi kod]
U teškim oblicima dijabetesa male količine acetosirćetne kiseline se pretvaraju u aceton, koji je lako isparljiv i kao takav je prisutan u izdahnutom vazduhu. Stoga se često dijagnoza šećerne bolesti može postaviti jednostavnim detektovanjem acetona u pacijentovom dahu.
Pregled urina[uredi | uredi kod]
Pregled urina kod dijabetičara je veoma značajan i često korišćen postupak za praćenje metabolizma ugljenih hidrata. U te svrhe koriste se: kvalitativno dokazivanje glikozurije (prisustvo glukoze u mokraći), dokazivanje ketonskih tela, pregled urina pomoću test trake itd.[28]
Lečenje[uredi | uredi kod]

Osnovni cilj u terapiji dijabetesa je otklanjanje subjektivnih tegoba, sprečavanje akutnih i odlaganje hroničnih (vaskularnih) komplikacija, čime se produžava život obolelih, ali i poboljšava njegov kvalitet. Da bi se u tome uspelo teži se postizanju približno normalnih vrednosti glikemije (glukoze pre i posle jela), lipida, krvnog pritiska i dr.[3]
U lečenju šećerne bolesti koristi se nekoliko pristupa:
- insulin u kombinaciji sa dijetom,
- medikamenti (tablete) u kombinaciji sa dijetom, i
- samo dijeta.
Izbor načina lečenja zavisi od: uzrasta pacijenta, težine bolesti, uhranjenosti i stepena fizičke kondicije.
Dijeta[uredi | uredi kod]
Dijeta predstavlja osnovu u lečenju dijabetesa. Kod gojaznih tip 2 dijabetičara, gubitak težine je jedan od osnovnih ciljeva, kao i normalizovanje glikemije, lipida i krvnog pritiska. Ostvarivanjem prvog cilja značajno se doprinosi i ostvarivanju ostalih ciljeva u terapiji.[3] Dijeta mora biti individualno prilagođena načinu života, navikama u ishrani i drugim specifičnim zahtevima, a posebno stanju kardiovaskularnog sistema. Periodične kontrole pacijenata u savetovalištu za dijabetičare omogućuju korigovanje dijete u skladu sa tokom i razvojem bolesti. Neophodno je odrediti: energetske potrebe, ciljnu telesnu masu, vrstu terapije, ekonomska, kulturološka, verska ograničenja dijetoterapije, intoleranciju na neke namirnice i sl.[29]
Pre svega se ograničava unos ugljenih hidrata (55-60% od ukupne količine hrane), pravilno se odmerava potreba za unos masti (< 30%), holesterola (< 300 mg dnevno ili > 25 g/1000 kcal) i naročito se vodi računa o dovoljnom unosu belančevina (0,8 g/kg telesne mase) koje služe kao gradivni materijal.[30][31]
Ciljevi dijetoterapije dijabetesa su:
- obezbeđivanje optimalne količine hranljivih materija,
- obezbeđivanje optimalnog energetskog unosa,
- dostizanje i održavanje poželjne telesne mase,
- usklađivanje preporuka sa navikama i ukusom,
- usklađivanje preporuka u odnosu na dostupnost pojedinih namirnica,
- usklađivanje ishrane sa posebnim fiziološkim stanjima,
- prilagođavanje dijete posebnim terapijskim zahtevima,
- održavanje glikemije u fiziološkim granicama,
- održavanje nivoa lipida u krvi u poželjnim granicama,
- sprečavanje akutnih i odlaganje hroničnih komplikacija.[29]
Medikamenti[uredi | uredi kod]
Svi lekovi u tabletama (pilule), koji se upotrebljavaju za lečenje šećerne bolesti nose zajednički medicinski naziv oralni ili peroralni antidijabetici. Ovi lekovi se primenjuju samo kod onih dijabetičara kod kojih ćelije stvaraju insulin, ali ga proizvode u nedovoljnoj količini za potrebe organizma u metabolizmu šećera.
Neki oralni antidijabetici ispoljavaju svoje delovanje utičući direktno na pankreas, drugi razvijaju svoj uticaj preko delovanja na periferiju (uticaj na preradu glukoze u ćelijama), neki utiču na poboljšanje senzitivnosti organizma na insulin ili usporavaju varenje ugljenih hidrata itd.
Prema dužini delovanja svi tabletirani lekovi se dele na:
- kratkodelujuće (dužina delovanja od 7 do 10 časova), i
- dugodelujuće (dužina delovanja do 36 časova).
Količinu i vrstu leka u odnosu na stanje šećerne bolesti određuje lekar specijalista (dijabetolog, endokrinolog, internista, specijalista opšte medicine) ili lekar opšte prakse. Oralni antidijabetici se uzimaju neposredno posle uzetog obroka, kako bi svojim delovanjem podstakli odgovarajuće ćelije pankreasa na "dopunsko" izlučivanje insulina.[32]
Insulin[uredi | uredi kod]
Sve vrste industrijski proizvedenog insulina imaju određeno vreme delovanja i dele se u šest glavnih grupa:[33]

U prošlosti se za terapiju koristio insulin dobijen iz pankreasa životinja. Međutim, u novije vreme je procesom rekombinantne DNK tehnike proizveden humani insulin koji se pokazao znatno boljim. Naime, kod mnogih pacijenata se razvija imunost i senzitizacija na insulin životinja tako da je njegova upotreba ograničena.
Najbolji i najprirodniji način lečenja šećerne bolesti je uzimanje insulina. Odrasli dijabetičar u svakodnevnoj praksi koristi potkožno tkivo za davanje insulina (abdomen, nadlaktice, butina, zadnjica). Injekcija se daje pod kožu na mestima na kojima je davanje injekcija ove vrste bezopasno. Osim klasičnih špriceva, u poslednje vreme se koriste i plastične brizgalice ("penkala").
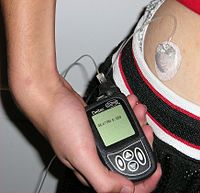
Insulinska pumpa je aparat koji se koristi za automatsko ubrizgavanje određene vrste i količine insulina u zadato vreme. Ubrizgavanje se vrši putem tankog plastičnog ili teflonskog katetera dužine od 60 do 110 cm, koji na svom kraju ima malu iglu ili plastičnu kanilu (cevčicu). Aparat nije u potpunosti automatizovan, jer pacijent sam određuje dozu u zavisnosti od visine glikemije i vrste namirnica u obrocima. Insulinska pumpa je precizan i vrlo fleksibilan način regulacije šećerne bolesti i ona omogućava dijabetičaru održavanje odličnog nivoa šećera u krvi i normalan život. Komplikacije izazvane loše regulisanim dijabetesom se ređe javljaju, a ukoliko su već prisutne njihovo dalje napredovanje je svedeno na najmanju moguću meru.[34]
Hirurške metode[uredi | uredi kod]
Dijabetes tip 2 može se u roku od nekoliko dana izlečiti gastričnim bajpasom kod 80-100% gojaznih pacijenata, kao i kod određenog broja ljudi normalne telesne težine. Ovo nije posledica gubitka kilograma, jer se taj efekat javlja tek kasnije.[35] Nakon ovog hirurškog zahvata stopa smrtnosti kod dijabetičara se smanjuje za čak 40%.[36]
Samokontrola[uredi | uredi kod]

Obuku (edukaciju) dijabetičara za samokontrolu bolesti obavlja lekar endokrinolog ili njegovi saradnici. Program samokontrole obuhvata sledeće:
- kontrolu telesne težine;
- poseban režim ishrane;
- fizičku aktivnost;
- davanje insulina ili uzimanje tabletiranih lekova;
- redovno (poželjno svakodnevno) merenje visine šećera u krvi;
- pregled mokraće ili krvi putem tračica za određivanje visine ketona (acetona);
- evidenciju rezultata dobijenih kontrolnim pregledima;
- korišćenje odgovarajućih minerala, vitamina i antioksidanasa.[37]
Prevencija[uredi | uredi kod]
Primarna prevencija dijabetesa tip 1 može se realizovati preko "visoko rizičnog" ili "populaciono baziranog" pristupa. Pristup visokog rizika uključuje identifikaciju rizičnih pojedinaca (rođaci prvog i drugog stepena), a zatim prevenciju početka bolesti uticajem na genetsku osetljivost ili precipitirajuće faktore spoljašne sredine. Populaciono baziran pristup je mnogo teži i cilj mu je modifikacija stila života ili eliminacija spoljašnih faktora, za koje je poznato da su faktori rizika za dijabetes tip 1. Glavni problem u prevenciji primenom "visoko rizičnog" pristupa je da se samo 12-15% bolesti javlja u porodici, a čak 85% sporadično.[14]
Istraživanje iz 1980. godine je pokazalo da dojenje u velikoj meri smanjuje rizik od nastanka šećerne bolesti.[38] Istraživanje je obuhvatilo i druge vrste nutrijenasa, ali je kod veoma malog broja pronađena čvrsta veza između njihovog konzumiranja i nastanka dijabetesa tip 1.[39]
Rizik od nastanka dijabetesa tip 2 može se u velikoj meri smanjiti uvođenjem dijetnog režima ishrane i povećanjem fizičke aktivnosti.[40][41] Različite studije (Finish Diabetes Prevention Study, Stocholm Diabetes Prevention Program i sl) su pokazale da se najbolji rezultati dobijaju kombinacijom primene individualno podešene dijete i povećane kontrolisane fizičke aktivnosti.[42] Za prevenciju ovog tipa bolesti je veoma značajan i magnezijum.[43]
Epidemiološki status[uredi | uredi kod]
Prema saopštenju Svetske zdravstvene organizacije u 2006. godini je od dijabetesa bolovalo najmanje 171 milion ljudi širom sveta. To je jedno od najčešćih hroničnih nezaraznih oboljenja.[44] Incidenca je u naglom porastu, pa se procenjuje da će do 2030. ovaj broj biti udvostručen. U Srbiji je u isto vreme broj dijabetičara iznosio oko 500.000 (što predstavlja 6,7% populacije) sa tendencijom daljeg porasta.[15] Od ukupnog broja obolelih, oko 90% ili više boluje od dijabetesa tip 2. Pri tome, najmanje polovina obolelih nema postavljenu dijagnozu i ne zna za svoju bolest.[44]
Šećerna bolest je prisutna svuda u svetu, a posebno je izražena u razvijenim zemljama. Ipak, najveći porast broja obolelih se očekuje u Aziji i Africi.
Američka dijabetološka asocijacija je objavila da približno 18,3% ljudi starijih od 60 godina ima ovu bolest.[45]
Dijabetes je u Srbiji peti vodeći uzrok smrtnosti, a na godišnjem nivou od ove bolesti umre približno 2500 osoba. Stvaran broj umrlih je daleko veći, imajući u vidu da oboleli od dijabetesa najčešće umiru od infarkta, šloga i hronične bubrežne insuficijencije. Poslednjih 20 godina uočen je značajan porast umiranja od ovog oboljenja, a očekuje se da se ovakav trend nastavi i u narednom periodu, prevashodno zbog visoke učestalosti faktora rizika.[44]
Rezolucija Ujedinjenih nacija[uredi | uredi kod]
Na Generalnoj skupštini Ujedinjenih nacija održanoj 20. decembra 2006. godine jednoglasno je usvojena Rezolucija o dijabetesu.[46] Prvi put je jedno nezarazno oboljenje označeno kao globalni problem koji se tretira poput infektivne epidemije. Sve države sveta pozvane su da formiraju nacionalnu politiku prevencije, lečenja i brige za obolele od dijabetesa u skladu sa stepenom razvijenosti sistema zdravstvene zaštite.
Ideju za kampanju, koja je prethodila usvajanju rezolucije, dala je šesnaestogodišnja Klara Rozenfild u toku kongresa Međunarodne dijabetološke federacije u Parizu 2003. godine. Rezolucija ima za cilj da se:
- poveća opšta svest o dijabetesu na globalnom nivou,
- jasnije sagledaju humane, socijalne i ekonomske posledice ove bolesti,
- dijabetes postane prioritet u zdravstvenoj politici pojedinih zemalja,
- primene isplative strategije za prevenciju dijabetesnih komplikacija,
- primene realne strategije u javnom zdravlju u cilju prevencije dijabetesa
- prepoznaju grupe sa specifičnim potrebama i
- intenziviraju istraživanja svih terapijskih mogućnosti.[47][48]
Svetski dan borbe protiv dijabetesa (14. novembar) je uvršten u zvanični kalendar UN i ovaj datum se obeležava širom sveta.[49]. S obzirom da je plava zvanična boja Ujedinjenih nacija, na taj dan je 2007. veliki broj znamenitosti bio osvetljen plavim reflektorima (Empajer stejt bilding, Nijagarini vodopadi, Tokijski toranj, zgrada Opere u Sidneju, most preko Bosfora i dr). U ovoj globalnoj kampanji je učestvovao i Beograd (Dom Narodne skupštine Republike Srbije, statua Pobednika na Kalemegdanu) i drugi gradovi u Srbiji.
Vanjske veze[uredi | uredi kod]
- Diet, Nutrition and the prevention of chronic diseases (including diabetes) by a Joint WHO/FAO Expert consultation (2003) - Summary by GreenFacts.
- Pliva zdravlje
- National Diabetes Education Program
- Udruženje invalida i dijabetičara Arhivirano 2008-12-29 na Wayback Machine-u
- Incidenca i mortalitet od dijabetesa u Srbiji[mrtav link]
- Center for Disease Control Diabetes Section
- Diabetes Health Institute Arhivirano 2007-07-08 na Wayback Machine-u
- Dijeta za mršavljenje
- Dijabetološki savez Srbije
- Canadian Diabetes Association Arhivirano 2021-01-12 na Wayback Machine-u
- National Diabetes Information Clearinghouse Arhivirano 2007-01-15 na Wayback Machine-u
- Udruženje za borbu protiv šećerne bolesti Arhivirano 2011-11-08 na Wayback Machine-u
- Diabetes UK
- American Diabetes Association
- Istraživanja vezana za šećernu bolest (en)
- Blog o dijabetesu (en)
- Diabetes Australia-NSW
- Aspekti šećerne bolesti Arhivirano 2011-12-28 na Wayback Machine-u (en)
- Savetovalište Arhivirano 2011-01-18 na Wayback Machine-u
- Saveti za dijabetičare Arhivirano 2009-02-11 na Wayback Machine-u
- International Diabetes Federation
- The Immunology of Diabetes Society Arhivirano 2007-01-19 na Wayback Machine-u
- O insulinskim pumpicama (en)
- Juvenile Diabetes Research Foundation
- The Iacocca Foundation Arhivirano 2007-11-11 na Wayback Machine-u
- MedlinePlus Diabetes from the U.S. National Library of Medicine
- Pobedi dijabetes
- Dijabetes kod mladih
- Rezolucija o dijabetesu Arhivirano 2007-11-28 na Wayback Machine-u (en)
- World Health Organization — The Diabetes Programme
- World Health Organization fact sheet on diabetes
- Dijeta, ishrana i prevencija hroničnih bolesti (en)
- Svetski dan borbe protiv dijabetesa (en)
- Molecular medicine comes to the rescue: Targeted therapy turns life around for child with neonatal diabetes
- http://dijabetraska.org.rs Arhivirano 2018-03-22 na Wayback Machine-u
Vidi još[uredi | uredi kod]
Reference[uredi | uredi kod]
- ↑ 1,0 1,1 1,2 1,3 1,4 S.Stefanović i saradnici: Specijalna klinička fiziologija, III izdanje ("Medicinska knjiga" Beograd-Zagreb, 1980.)
- ↑ 2,0 2,1 2,2 2,3 2,4 Arthur C. Guyton M.D, John E. Hall Ph.D: Medicinska fiziologija, IX izdanje ("Savremena administracija" Beograd, 1999.)
- ↑ 3,0 3,1 3,2 3,3 3,4 Diabetes mellitus (Šećerna bolest), pristup 15. septembar 2007.
- ↑ Dijabetes kao kardiovaskularna bolest, pristup 15. septembar 2007.
- ↑ Šećerna bolest – dijabetes Arhivirano 2007-09-12 na Wayback Machine-u, pristup 15. septembar 2007.
- ↑ 6,0 6,1 Prof. dr Lazar Lepšanović, prof. dr Teodor Kovač: Istorijat šećerne bolesti, časopis „Me-Dij“, broj 30, 2009. godina, str. 28-30, ISSN 1451-446X
- ↑ Dobson, M. (1776). "Nature of the urine in diabetes". Medical Observations and Inquiries 5: 298–310
- ↑ 8,0 8,1 Patlak M: "New weapons to combat an ancient disease: treating diabetes", 2002.
- ↑ Von Mehring J, Minkowski O. (1890). "Diabetes mellitus nach pankreasexstirpation.". Arch Exp Pathol Pharmakol 26: 371-387
- ↑ Banting FG, Best CH, Collip JB, Campbell WR, Fletcher AA: "Pancreatic extracts in the treatment of diabetes mellitus", 1922.
- ↑ Himsworth (1936). "Diabetes mellitus: its differentiation into insulin-sensitive and insulin-insensitive types". Lancet i: 127–130
- ↑ 12,0 12,1 12,2 12,3 12,4 Uzroci nastajanja šećerne bolesti, pristup 15. septembar 2007.
- ↑ Etiopatogeneza insulin-zavisnog dijabetesa[mrtav link]
- ↑ 14,0 14,1 14,2 14,3 14,4 Diabetes mellitus tip 1[mrtav link], pristup 15. septembar 2007.
- ↑ 15,0 15,1 15,2 Savremena terapija dijabetesa, pristup 25. septembar 2007.
- ↑ 16,0 16,1 16,2 16,3 Diabetes mellitus tip 2, pristup 15. septembar 2007.
- ↑ Gestacijski dijabetes, pristup 28. novembar 2007.
- ↑ Oboljenja u trudnoći Arhivirano 2007-10-16 na Wayback Machine-u, pristup 15. septembar 2007.
- ↑ Hiperglikemijska koma, pristup 15. septembar 2007.
- ↑ Hipoglikemija, pristup 15. septembar 2007.
- ↑ Ketonurija i ketoacidoza, pristup 15. septembar 2007.
- ↑ Očna oboljenja, pristup 15. septembar 2007.
- ↑ Promene na koži, pristup 15. septembar 2007.
- ↑ Bolesti srca, pristup 15. septembar 2007.
- ↑ Bolesti bubrega, pristup 15. septembar 2007.
- ↑ Hronične komplikacije dijabetesa, pristup 25. septembar 2007.
- ↑ Dijabetes dovodi do narušavanja kvaliteta sperme, pristup 27. novembar 2007.
- ↑ Lj. Babić, R. Borota, A. Lučić: Priručnik praktičnih i seminarskih vežbi iz patološke fiziologije, ("CIP" Novi Sad, 2004.) ISBN 86-7197-217-8 COBISS.SR-ID 198462215
- ↑ 29,0 29,1 Preporuke za ishranu obolelih od dijabetesa, pristup 5. februar 2008.
- ↑ Dijeta, pristup 15. septembar 2007.
- ↑ Diet, Nutrition and the Prevention of Chronic Diseases: Report of the WHO Study Group, Techn. Rep. Series No. 797, WHO, 1990
- ↑ Tabletirani lekovi, pristup 15. septembar 2007.
- ↑ Vrste insulina, pristup 15. septembar 2007.
- ↑ Insulinska pumpa, pristup 15. septembar 2007.
- ↑ Rubino F, Gagner M (2002). "Potential of surgery for curing type 2 diabetes mellitus". Ann. Surg. 236 (5): 554-9
- ↑ Sjöström L, Narbro K, Sjöström CD, et al (2007). "Effects of bariatric surgery on mortality in Swedish obese subjects". N. Engl. J. Med. 357 (8): 741-52
- ↑ Kontrola šećerne bolesti, pristup 15. septembar 2007.
- ↑ Borch-Johnsen K, Joner G, Mandrup-Poulsen T, Christy M, Zachau-Christiansen B, Kastrup K, Nerup J (1984). "Relation between breast-feeding and incidence rates of insulin-dependent diabetes mellitus. A hypothesis". Lancet 2 (8411): 1083-6
- ↑ Virtanen S, Knip M (2003). "Nutritional risk predictors of beta cell autoimmunity and type 1 diabetes at a young age". Am J Clin Nutr 78 (6): 1053-67
- ↑ Lindström J, Ilanne-Parikka P, Peltonen M, Aunola S, Eriksson J, Hemiö K, Hämäläinen H, Härkönen P, Keinänen-Kiukaanniemi S, Laakso M, Louheranta A, Mannelin M, Paturi M, Sundvall J, Valle T, Uusitupa M, Tuomilehto J (2006). "Sustained reduction in the incidence of type 2 diabetes by lifestyle intervention: follow-up of the Finnish Diabetes Prevention Study.". Lancet 368 (9548): 1673-9
- ↑ Knowler W, Barrett-Connor E, Fowler S, Hamman R, Lachin J, Walker E, Nathan D (2002). "Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin.". N Engl J Med 346 (6): 393-403
- ↑ Prevencija insulin-nezavisnog (tip 2) dijabetesa[mrtav link]
- ↑ van Dam RM, Hu FB, Rosenberg L, Krishnan S, Palmer JR (2006). "Dietary calcium and magnesium, major food sources, and risk of type 2 diabetes in U.S. black women". Diabetes Care 29 (10): 2238-43
- ↑ 44,0 44,1 44,2 Incidenca i mortalitet od dijabetesa u Srbiji Arhivirano 2007-11-17 na Wayback Machine-u, pristup 27. novembar 2007.
- ↑ Seniors and Diabetes Arhivirano 2007-05-19 na Wayback Machine-u, pristup 14. maj 2007.
- ↑ Rezolucija o dijabetesu Arhivirano 2007-11-28 na Wayback Machine-u, pristup 29. novembar 2007.
- ↑ Zajedno za dijabetes Arhivirano 2009-05-11 na Wayback Machine-u, pristup 27. novembar 2007.
- ↑ Institut za javno zdravlje Vojvodine Arhivirano 2008-02-05 na Wayback Machine-u, pristup 27. novembar 2007.
- ↑ Svetski dan borbe protiv dijabetesa, pristup 26. novembar 2007.

