Dijabetes melitus tip 2
| Dijabetes melitus tip 2 | |
|---|---|
lat. | Diabetes mellitus |
| Specijalnost | Opšta medicina, Endokrinologija |
| Klasifikacija i eksterni resursi | |

Šećerna bolest tip 2 ili Dijabetes mellitus tip 2, ranije nazivan dijabetes mellitus neovisan o inzulinu (NIDDM) ili adultni dijabetes, je metabolički poremećaj okarakteriziran visokom koncentracijom glukoze u krvi u kontekstu otpora prema inzulinu i relativnog pomanjkanja inzulina.[1] Ova se bolest razlikuje od šećerne bolesti tipa 1 kod koje postoji apsolutno pomanjkanje inzulina zbog uništenja Langerhansovih otočića u gušterači.[2] Klasični simptomi su pretjerana žeđ, učestalo mokrenje i stalna glad. Dijabetes tipa 2 čini oko 90% slučajeva dijabetesa, dok su ostalih 10% uglavnom dijabetes mellitus tip 1 i gestacijski dijabetes. Smatra se da je pretilost primarni uzrok dijabetesa tipa 2 kod osoba koje su genetski predisponirane za ovu bolest.
Početna terapija za dijabetes tipa 2 je povećanje tjelovježbe i promjena prehrane. Ako se ovim mjerama ne postigne dovoljno sniženje razina glukoze u krvi, mogu biti potrebni lijekovi kao što su metformin ili inzulin. Kod osoba koje koriste inzulin obično se zahtijeva redovito provjeravanje razina šećera u krvi.
Učestalost oboljenja od dijabetesa se znatno povećala tijekom zadnjih 50 godina, sukladno s pojavom pretilosti. Od 2010. godine približno je 285 milijuna oboljelih od ove bolesti, u usporedbi s približno 30 milijuna u 1985. Dugoročne komplikacije uzrokovane visokom razinom šećera u krvi mogu uključivati srčane bolesti, moždani udar, dijabetičku retinopatiju koja utječe na vid, zatajenje bubrega koje može zahtijevati dijalizu i slabu cirkulaciju krvi u udovima koja može dovesti do amputacije uda. Akutna komplikacija ketoacidoze, karakteristične za dijabetes tipa 1 je relativno rijetka.[3] Međutim, može doći do neketotičke hiperosmolarne kome.
Znakovi i simptomi[uredi | uredi kod]

Klasični simptomi dijabetesa su poliurija (često uriniranje), polidipsija (pojačana žeđ), polifagija (pojačana glad) i gubitak težine.[4] Drugi simptomi koji su obično prisutni kod dijagnoze uključuju: povijest zamućenog vida, svrbež, perifernu neuropatiju, opetovane vaginalne infekcije i zamor. Međutim, mnoge osobe nemaju nikakve simptome tijekom prvih nekoliko godina i dijagnoza im se postavlja na rutinskim pregledima. Kod osoba s dijabetesom mellitus tipa 2 se može rijetko javiti neketotička hiperosmolarna koma (stanje vrlo visoke razine šećera u krvi povezano sa smanjenom razinom svijesti i niskim krvim tlakom).[2]
Komplikacije[uredi | uredi kod]
Dijabetes tipa 2 je obično kronična bolest, vezana uz skraćenje očekivanog trajanja života od deset godina.[5] To je djelomično uzrokovano nizom komplikacija s kojima je bolest povezana, uključujući: dva do četiri puta veću opasnost od kardiovaskularnog oboljenja, uključujući ishemičnu bolest srca i srčani udar, 20 puta veću opasnost od amputacije donjih udova i povećanu učestalost hospitalizacije.[5] U razvijenom svijetu, a s porastom i drugdje, dijabetes tipa 2 je najčešći uzrok netraumatske sljepoće i zakazivanja bubrega.[6] Također se povezuje s povećanom opasnošću od kognitivnih poremećaja i demencije zbog procesa oboljenja kao što su Alzheimerova bolest i vaskularna demencija.[7] Druge komplikacije uključuju: crnkastu akantozu kože, seksualnu disfunkciju i česte infekcije.[4]
Uzrok[uredi | uredi kod]
Razvoj dijabetesa tipa 2 je uzrokovan kombinacijom načina života i genetskih čimbenika.[6][8] Iako je neke čimbenike moguće osobno kontrolirati, kao što su prehrana i pretilost, za druge čimbenike, poput starenja, pripadanja ženskom spolu i genetike, to ne vrijedi.[5] Nedostatak sna se povezuje s dijabetesom tipa 2.[9] Vjeruje se da djeluje putem učinka na metabolizam.[9] Prehrambeni status majke tijekom razvoja fetusa također može imati ulogu u razvoju bolesti, a jedan predloženi mehanizam za to je promjena metilacije DNK.[10]
Način života[uredi | uredi kod]
Za razvoj dijabetesa tipa 2 je dokazana važnost niza čimbenika u načinu života, uključujući:pretilost (definira se kao indeks tjelesne mase veći od trideset), nedostatak fizičke aktivnosti, slabu prehranu, stres i urbanizaciju.[5] Višak masnoća u tijelu se povezuje s 30% slučajeva u osoba kineskog i japanskog podrijetla, 60-80% slučajeva u osoba europskog i afričkog podrijetla te 100% kod naroda Pima i pacifičkih otočana.[2] Osobe koje nisu pretile često imaju visok omjer struk-bokovi.[2]
Prehrambeni čimbenici također utječu na opasnost od razvijanja dijabetesa tipa 2. Pretjerana konzumacija pića zaslađenih šećerom je povezana s povećanom opasnošću od oboljenja.[11][12] Vrste masnoća u prehrani su također važne, budući da zasićene masti i transmasne kiseline povećavaju opasnost, a polinezasićene i mononezasićene masti smanjuju opasnost.[8] Čini se da konzumiranje velikih količina bijele riže također igra ulogu u povećavanju učestalosti dijabetesa tipa 2.[13] Smatra se da nedostatak tjelovježbe uzrokuje 7% slučajeva dijabetesa tipa 2.[14]
Genetika[uredi | uredi kod]
Većina slučajeva dijabetesa uključuje mnoge gene od kojih svaki pomalo doprinosi povećanju vjerojatnosti oboljenja od dijabetesa tipa 2.[5] Ako jedan jednojajčani blizanac boluje od dijabetesa, vjerojatnost da će drugi blizanac oboljeti od dijabetesa tijekom života veća je od 90%, dok je učestalost za dvojajčane blizance 25-50%.[2] Od 2011., za više od 36 gena je utvrđeno da pridonose opasnosti od dijabetesa tipa 2.[15] Ipak, svi ti geni zajedno čine samo 10% ukupne nasljedne komponente ove bolesti. Na primjer, alel TCF7L2 povećava opasnost od pojave dijabetesa 1,5 puta i najveća je opasnost od uobičajenih genetskih varijanti. Većina gena povezanih s dijabetesom su uključeni u funkcije beta stanica Langerhansovih otočića.[2]
Postoji više rijetkih slučajeva dijabetesa koji nastaje zbog anomalije u samo jednom genu (poznati kao monogeni oblici dijabetesa ili "ostali specifični tipovi dijabetesa").[2][5] Oni uključuju tzv. dijabetes odraslih koji se javlja u mladoj dobi (eng. Maturity onset diabetes of the young - MODY), Donohueov sindrom i Rabson-Mendenhallov sindrom, između ostalih.[5] Dijabetes odraslih koji se javlja u mladoj dobi čini 1–5 % svih slučajeva kod mladih osoba.[16]
Medicinski čimbenici[uredi | uredi kod]
Postoji niz lijekova i drugih zdravstvenih problema koji mogu dovesti do podložnosti dijabetesu.[17] Neki od lijekova uključuju: glukokortikoide, tiazide, beta blokatore, atipične antipsihotike[18] i statine.[19] Osobe koje su prethodno imale gestacijski dijabetes u većoj su opasnosti od razvoja dijabetesa tipa 2.[4] Ostali zdravstveni problemi koji se povezuju s dijabetesom su: akromegalija, Cushingov sindrom, hipertiroidizam, feokromocitom i neki karcinomi kao što su glukagonomi.[17] Nedostatak testosterona se također povezuje s dijabetesom tipa 2.[20][21]
Patofiziologija[uredi | uredi kod]
Dijabetes tipa 2 nastaje zbog nedovoljne proizvodnje inzulina u beta stanicama Langerhansovih otočića u kombinaciji s otporom prema inzulinu.[2] Otpor prema inzulinu, tj. nemogućnost stanica da prikladno reagiraju na normalne razine inzulina, javlja se prvenstveno unutar mišića, jetre i masnog tkiva.[22] U jetri, inzulin obično inhibira otpuštanje glukoze. Međutim, prilikom pojave otpora prema inzulinu, jetra neprikladno otpušta glukozu u krv.[5] Omjer otpora prema inzulinu naspram disfunkcije beta stanica se razlikuje među osobama; neke osobe prvenstveno imaju otpor prema inzulinu i samo mali poremećaj u lučenju inzulina, dok druge imaju mali otpor prema inzulinu, a prvenstveno nedostatak lučenja inzulina.[2]
Drugi potencijalno važni mehanizmi povezani s dijabetesom tipa 2 i otporom prema inzulinu uključuju: povećano rastvaranje lipida unutar stanica masnog tkiva, otpor prema i nedostatak inkretina, visoke razine glukagona u krvi, povećano zadržavanje soli i vode u bubrezima te neadekvatnu regulaciju metabolizma putem središnjeg živčanog sustava.[5] Međutim, dijabetes se ne razvija kod svih osoba s otporom prema inzulinu, budući da je također potreban poremećaj lučenja inzulina iz beta stanica gušterače.[2]
Dijagnostika[uredi | uredi kod]
Svjetska zdravstvena organizacija šećernu bolest ili dijabetes (kako tip 1, tako i tip 2) definira kao jednokratno očitanje povišene razine glukoze u krvi praćeno simptomima, odnosno kao povišene vrijednosti prilikom dvaju mjerenja bilo:[23]
- glukoze natašte ≥ 7,0 mmol/l (126 mg/dl)
- ili
- glukoze u plazmi ≥ 11,1 mmol/l (200 mg/dl) koja se utvrđuje testom oralne podnošljivosti glukoze dva sata nakon uzimanja oralne doze.
Druga je metoda dijagnosticiranja šećerne bolesti[5] pojedinačna vrijednost šećera u krvi viša od 11,1 mmol/l (200 mg/dL) u kombinaciji s uobičajenim simptomima[4], odnosno prisutnost više od 6,5% glikoziliranoga hemoglobina (HbA1c). Godine 2009. Međunarodni stručni odbor, u kojemu su bili predstavnici Američke udruge za dijabetes, Međunarodne dijabetičke federacije (International Diabetic Federation, IDF) te Europske udruge za proučavanje dijabetesa (European Association for the Study of Diabetes, EASD), preporučila je da se za dijagnosticiranje šećerne bolesti koristi prag vrijednosti HbA1c ≥6,5%. Tu je preporuku Američka udruga za dijabetes usvojila 2010. godine.[24] U slučaju pozitivnih nalaza pretrage treba ponoviti, osim kod osoba s uobičajenim simptomima kojima je razina šećera u krvi >11.1 mmol/l (>200 mg/dl).[25]
Prag za utvrđivanje šećerne bolesti temelji se na odnosu nalaza testova oralne podnošljivosti, glukoze natašte ili HbA1c te komplikacija kao što je poteškoće s vidom.[5] Pojedinačne pretrage šećera u krvi ili glukoze natašte koriste se više od testa oralne podnošljivosti glukoze budući da su pacijentima praktičnije.[5] Prednost testa HbA1c leži u tome što nije potrebno da osoba bude natašte te su rezultati stabiliniji, no nedostatak je njegova viša cijena u odnosu na mjerenje vrijednosti šećera u krvi.[26] Procjenjuje se da 20% oboljelih u Sjedinjenim Američkim Državama uopće ne zna da ima šećernu bolest.[5]
Šećerna bolest (lat. diabetes mellitus) tipa 2 odlikuje se visokom razinom glukoze u krvi u okviru inzulinskog otpora i relativnoga nedostatka inzulina.[1] Razlikuje se od oblika šećerne bolesti diabetes mellitus tipa 1, kod koje je nedostatak inzulina zbog razaranja beta stanica Langerhansovih otočića u gušterači potpun ili apsolutan, i od gestacijskoga dijabetesa ili pojave visoke razine šećera u krvi povezane s trudnoćom.[2] Šećernu bolest tipa 1 i tipa 2 obično je moguće razlikovati prema okolnostima u kojima se javljaju.[25] Ako je dijagnoza upitna, pretragom razine antitijela može se potvrditi da je riječ o šećernoj bolesti tipa 1, dok za potvrdu šećerne bolesti tipa 2 može poslužiti nalaz razine C-peptida.[27]
Probir[uredi | uredi kod]
Niti jedna velika organizacija za šećernu bolest ne preporučuje opći probir budući da nema dokaza u prilog tome da bi takav program poboljšao rezultate.[28] Radna skupina za prevenciju SAD-a preporučuje probir kod odraslih osoba koje pokazuju simprome, a kojima je krvni tlak viši od 135/80 mmHg.[29] Kod onih kojima je krvni tlak niži nema dostatnih dokaza na temelju kojih bi se dala preporuka za probir, kao niti protiv njega.[29] Svjetska zdravstvena organizacija prepoučuje testiranje samo onih skupina koje su izložene povišenomu riziku.[28] U visokorizične skupine u SAD-u ubrajaju se osobe starije od 45 godina, oni koji imaju prve srodnike dijabetičare, neke etničke skupine, uključujući one hispanskoga i afričkoga podrijetla te američke Indijance, kao i osobe s anamnezom gestacijskoga dijabetesa,sindromom policističnih jajnika te osobe prekomjerne težine i stanja povezanih s metaboličkim sindromom.[4]
Prevencija[uredi | uredi kod]
Pojavu dijabetesa tip 2 moguće je odgoditi ili spriječiti odgovarajućom prehranom i redovitom tjelovježbom.[30][31] Pojačanim mjerama promjene načina života taj se rizik može smanjiti na manje od polovinu.[6] Tjelovježba donosi dobrobiti neovisno o početnoj tjelesnoj težini osobe i naknadnom gubitku težine.[32] Međutim, dokazi o dobrobiti koju bi donijela samo promjena prehrambenih navika su ograničeni,[33] premda ima nekih dokaza u prilog prehrane bogate zelenim lisnatim povrćem[34] i ograničavanja unosa zašećerenih napitaka.[11] Kod osoba sa smanjenom podnošljivošću glukoze pravilna prehrana i tjelovježba, bilo same ili u kombinaciji s metforminom ili akarbozom, mogu smanjiti rizik oboljenja od šećerne bolesti.[6][35] Ipak, promjene načina života djelotvornije su od metformina.[6]
Liječenje[uredi | uredi kod]
Liječenje šećerne bolesti tipa 2 usredotočuje se na promjene načina života, smanjenje drugih čimbenika kardiovaskularnih rizika te održavanje razine glukoze u krvi u normalnim okvirima.[6] Samostalno praćenje razine šećera u krvi ljudima s upravo dijagnosticiranom šećernom bolesti tipa 2 britanski Nacionalni zdravstveni sustav (eng. National Health Service) preporučio je 2008. godine,[36] no učinkovitost samopraćenja upitna je kod dijabetičara koji ne koriste višedozni inzulin.[6][37] Zbrinjavanjem drugih kardiovaskularnih čimbenika rizika, kao što su povišen krvni tlak, povišen kolesterol te mikroalbuminurija, produžuje se očekivani životni vijek.[6] Intenzivne mjere liječenja krvnoga tlaka (smanjenja na vrijednost ispod 130/80 mmHg) za razliku od standardne skrbi (krvni tlak ispod 140-160/85-100 mmHg) dovode do blagoga smanjenja rizika od moždanog udara, ali ne djeluju na sveukupan rizik smrtnosti.[38]
Čini se da intenzivne mjere smanjivanja razine šećera u krvi (HbA1C<6%) za razliku od onih standardnih (HbA1C of 7-7.9%) nemaju utjecaja na promjene mortaliteta.[39][40] Cilj je liječenja obično postizanje razine HbA1C niže od 7% ili glukoze natašte niže od 6,7 mmol/L (120 mg/dL), no ti se ciljevi nakon stručne konzultacije s liječnikom mogu i promijeniti s obzirom na posebne rizike (hipoglikemija) i očekivani životni vijek.[4] Preporučuje se da svi oboljeli od šećerne bolesti tipa 2 odlaze na redovite očne preglede.[2]
Način života[uredi | uredi kod]
Pravilna dijeta i tjelovježba čine osnovu skrbi za dijabetičare[4] pri čemu više tjelovježbe polučuje bolje rezultate.[41]
Aerobične vježbe vode do smanjenja u HbA1c i poboljšanja osjetljivosti na inzulin.[41] Vježbanje uz napor (eng. resistance training) je također korisno, a kombinacija obiju vrsta vježbi bi mogla biti najdjelotvornija.[41]
Dijeta za dijabetičare, koja djeluje na smanjenje težine je posebno važna.[42] Iako kontroverzna[42], najbolja dijeta s niskim glikemijskim indeksom pokazuje poboljšanje u kontroli šećera u krvi.[43] Pravilna edukacija, ovisno o različitim kulturama, može u barem do 6 mjeseci, ljudima s dijabetesom tipa 2 pomoći u kontroliranju nivoa šećera u krvi.[44]
Ukoliko promjene u načinu života kod osoba s blagom bolešću ne pokažu poboljšanje nivoa šećera u krvi, tada treba razmišljati o uporabi lijekova.[4]
Farmakološko liječenje[uredi | uredi kod]
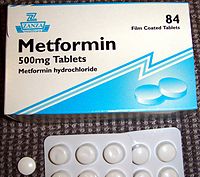
Dostupno je nekoliko razreda lijekova protiv šećerne bolesti. Metformin se općenito preporučuje kao lijek prvog izbora liječenja budući da postoje dokazi da on smanjuje smrtnost [6]. Drugo sredstvo u razredu lijekova koji se uzimaju oralno može se primijeniti ukoliko metformin nije dovoljan [45]. Drugi lijekovi uključuju: sulfonilureje, non-sulfonilurejski sekretagozi, inhibitori alfa-glukozidaze, tijazolidindioni, analozi glukagonu sličnog peptida-1 i inhibitori dipeptidil peptidaze 4 (DPP-4 inhibitori)[6][46]. Metformin se ne smije upotrebljavati kod pacijenata s ozbiljnim teškoćama u radu bubrega ili jetre.[4] Injekcije inzulina se mogu dodati uz oralnu terapiju ili same.[6]
Većina pacijenata sa šećernom bolešću tipa 2 u početku ne treba inzulin.[2] Kad se upotrebljava, lijek s dugotrajnim djelovanjem se obično dodaje noću, a oralno liječenje se nastavlja.[4][6] Doziranje se potom povećava do postizanja najveće učinkovitosti (nivo šećera u krvi se pomno kontrolira).[6] Kada noćni inzulin nije dovoljan, dnevni inzulin, uziman dva puta, može postići bolju kontrolu.[4] Inzulini s dugotrajnim djelovanjem (insulin glargine i detemir), se nisu pokazali boljim od neutralnog protamina Hagedorn (NPH insulin), ali je njihova proizvodnja, po podatcima iz 2010. mnogo skuplja, ali ne i toliko djelotvornija [47]. Kod trudnica je inzulin pitanje izbora same pacjentice.[4]
Operativni zahvati[uredi | uredi kod]
Barijatrična kirurgija i kirurški zahvat redukcije masnog tkiva kod pretilosti je kod pretilih osoba djelotvorna mjera u liječenju dijabetesa [48]. Mnogi pacijenti uspješno održavaju nivo šećera u krvi s vrlo malo ili bez lijekova nakon operacije[49], a smrtnost na duga vremenska razdoblja je smanjena.[50] Postoji, ipak, opasnost neposredne smrti kao posljedica operacije, ali ona je manja od 1%.[51] Granica gojaznosti (BMI) pri kojoj se operacija čini dobrom odlukom još nije jasna.[50]. Ipak,ova se mogućnost preporučuje kod osoba koje nisu u stanju držati pod kontrolom i svoju težinu i šećer u krvi.[52]
Epidemiologija[uredi | uredi kod]

Globalno uzevši, procjenjuje se da je 2010. bilo 285 milijuna ljudi s dijabetesom tipa 2 što čini oko 90% slučajeva šećerne bolesti [5]. To odgovara postotku od 6% odrasle svjetske populacije [53]. Dijabetes je uobičajen kako u razvijenim zemljama tako i u zemljama u razvoju [5], no ipak ostaje nepoznat u nerazvijenom svijetu [2].
Učestalost dijabetesa tipa 2 je veća kod žena nego kod muškaraca, posebno kod određenih etničkih skupina kao što su južno-azijske etničke grupe [5][54], stanovnici pacifičkih otoka, latinskoameričke etničke grupe i autohtono stanovništvo američkog kontinenta [4]. Razlog bi mogla biti njihova veća osjetljivost na zapadnjački način života [55]. Iako se tradicionalno smatrala bolešću odraslih, šećerna bolest tipa 2 se sve više dijagnosticira u djece sukladno s povećajem slučajeva dječje pretilosti [5]. Šećerna bolest tipa 2 se dijagnosticira jednako često kao šećerna bolest tipa 1 u maloljetnika/tinejdžera u Sjedinjenim Državama.[2]
1985. godine je procijenjeno da ima oko 30 milijuna oboljelih, a broj se povećao na 35 milijuna u 1995., te na 217 milijuna u 2005. [56]. Smatra se da je do povećanja stope došlo zbog globalnoga starenja populacije, smanjenog gibanja i sve veće gojaznosti.[56] Pet zemalja s najvećim brojem ljudi s dijabetesom u 2000. godini bile su Indija s 31.7 milijuna, Kina s 20.8 milijuna, Sjedinjene Države sa 17.7 milijuna, Indonezija sa 8.4 milijuna i Japan sa 6.8 milijuna.[57] Svjetska zdravstvena organizacija označila je bolest globalnom epidemijom [58].
Povijest[uredi | uredi kod]
Dijabetes je jedna od prvih bolesti koje su bile opisane u povijesnim dokumentima[59]. U jednom egipćanskom rukopisu iz oko 1500. godine prije naše ere se spominje “preveliko pražnjenje urina”[60]. Vjeruje se da su se prvi opisani primjeri odnosili na dijabetes tipa 1.[60] Indijski liječnici iz istog razdoblja su identificirali bolest i označili ju kao madhumeha ili “medeni urin” opazivši da urin privlači mrave.[60] Termin “dijabetes” ili “proći kroz” je prvi puta upotrijebio liječnik Apolonije iz Memfisa 230. godine prije naše ere [60]. Bolest je bila rijetka u doba Rimskog Carstva kada je Galen spomenuo da je vidio samo dva primjera u svojoj karijeri.[60]
Tip 1 i Tip 2 šećerne bolesti su prvi puta opisali kao dva odvojena stanja indijski liječnici Sushruta i Charaka negdje od 400.-500. godine naše ere, pri čemu su tip 1 povezali s mladošću, a tip dva s gojaznošću.[60] Pojam “mellitus” ili “od meda” je dodao Britanac John Rolle kasnih 1700-ih da bi bolest razlučio od dijabetesa insipidusa koji je također povezan s čestim mokrenjem.[60] Učinkovito liječenje se nije razvilo sve do ranih godina 20. stoljeća kad su kanađani Frederick Banting i Charles Herbert Best otkrili inzulin 1921. i 1922.[60] Slijedilo je otkriće inzulina NPH s produženim djelovanjem četrdesetih godina prošlog stoljeća.[60]
Literatura[uredi | uredi kod]
- ↑ 1,0 1,1 Kumar, Vinay; Fausto, Nelson; Abbas, Abul K.; Cotran, Ramzi S. ; Robbins, Stanley L. (2005.). Robbins and Cotran Pathologic Basis of Disease (7. izdanje izd.). Philadelphia, Pa.: Saunders. str. str. 1194.–1195.. ISBN 0-7216-0187-1.
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 Shoback, edited by David G. Gardner, Dolores (2011.). Greenspan's basic & clinical endocrinology (9. izdanje izd.). New York: McGraw-Hill Medical. str. poglavlje 17. ISBN 0-07-162243-8.
- ↑ Fasanmade, OA; Odeniyi, IA, Ogbera, AO (2008). „Diabetic ketoacidosis: diagnosis and management”. African journal of medicine and medical sciences svezak 37 (braj 2): str. 99.–105.. PMID 18939392.
- ↑ 4,00 4,01 4,02 4,03 4,04 4,05 4,06 4,07 4,08 4,09 4,10 4,11 4,12 Vijan, S (2010-03-02). „Type 2 diabetes”. Annals of internal medicine svezak 152 (broj 5): str. ITC 31.–15.; quiz ITC316.. DOI:10.1059/0003-4819-152-5-201003020-01003. PMID 20194231.
- ↑ 5,00 5,01 5,02 5,03 5,04 5,05 5,06 5,07 5,08 5,09 5,10 5,11 5,12 5,13 5,14 5,15 5,16 Williams textbook of endocrinology. (12. izdanje izd.). Philadelphia: Elsevier/Saunders. str. str. 1371.–1435.. ISBN 978-1-4377-0324-5.
- ↑ 6,00 6,01 6,02 6,03 6,04 6,05 6,06 6,07 6,08 6,09 6,10 6,11 6,12 Ripsin CM, Kang H, Urban RJ (January 2009). „Management of blood glucose in type 2 diabetes mellitus”. Am Fam Physician svezak 79 (broj 1): str. 29.–36.. PMID 19145963.
- ↑ Pasquier, F (2010). „Diabetes and cognitive impairment: how to evaluate the cognitive status?”. Diabetes & metabolism svezak 36 dodatak 3: str. S100.–S105.. DOI:10.1016/S1262-3636(10)70475-4. PMID 21211730.
- ↑ 8,0 8,1 Risérus U, Walter Willett, Hu FB (January 2009). „Dietary fats and prevention of type 2 diabetes”. Progress in Lipid Research svezak 48 (broj 1): str. 44.–51.. DOI:10.1016/j.plipres.2008.10.002. PMC 2654180. PMID 19032965.
- ↑ 9,0 9,1 Touma, C; Pannain, S (2011). „Does lack of sleep cause diabetes?”. Cleveland Clinic journal of medicine svezak 78 (broj 8): str. 549.–558.. DOI:10.3949/ccjm.78a.10165. PMID 21807927.
- ↑ Christian, P; Stewart, CP (2010). „Maternal micronutrient deficiency, fetal development, and the risk of chronic disease”. The Journal of nutrition svezak 140. (broj 3): str. 437–445.. DOI:10.3945/jn.109.116327. PMID 20071652.
- ↑ 11,0 11,1 Malik, VS; Popkin, BM, Bray, GA, Després, JP, Hu, FB (2010-03-23). „Sugar Sweetened Beverages, Obesity, Type 2 Diabetes and Cardiovascular Disease risk”. Circulation svezak 121 (broj 11): str. 1356.–1364.. DOI:10.1161/CIRCULATIONAHA.109.876185. PMC 2862465. PMID 20308626.
- ↑ Malik, VS; Popkin, BM, Bray, GA, Després, JP, Willett, WC, Hu, FB (2010). „Sugar-Sweetened Beverages and Risk of Metabolic Syndrome and Type 2 Diabetes: A meta-analysis”. Diabetes Care svezak 33 (broj 11): str. 2477.–2483.. DOI:10.2337/dc10-1079. PMC 2963518. PMID 20693348.
- ↑ Hu, EA; Pan, A, Malik, V, Sun, Q (2012-03-15). „White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review”. BMJ (Clinical research ed.) svezak 344: str. e1454.. DOI:10.1136/bmj.e1454. PMC 3307808. PMID 22422870.
- ↑ Lee, I-Min; Shiroma, Eric J; Lobelo, Felipe; Puska, Pekka; Blair, Steven N; Katzmarzyk, Peter T (2012-03-01). „Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy”. The Lancet. DOI:10.1016/S0140-6736(12)61031-9.
- ↑ Herder, C; Roden, M (2011). „Genetics of type 2 diabetes: pathophysiologic and clinical relevance”. European journal of clinical investigation svezak 41 (broj 6): str. 679.–692.. DOI:10.1111/j.1365-2362.2010.02454.x. PMID 21198561.
- ↑ „Monogenic Forms of Diabetes: Neonatal Diabetes Mellitus and Maturity-onset Diabetes of the Young”. National Diabetes Information Clearinghouse (NDIC) (National Institute of Diabetes and Digestive and Kidney Diseases, NIH). Arhivirano iz originala na datum 2008-07-04. Pristupljeno 2008-08-04.
- ↑ 17,0 17,1 Bethel, edited by Mark N. Feinglos, M. Angelyn (2008.). Type 2 diabetes mellitus : an evidence-based approach to practical management. Totowa, NJ: Humana Press. str. str. 462.. ISBN 978-1-58829-794-5.
- ↑ Izzedine, H; Launay-Vacher, V, Deybach, C, Bourry, E, Barrou, B, Deray, G (2005). „Drug-induced diabetes mellitus”. Expert opinion on drug safety svezak 4 (broj 6): str. 1097.–1109.. DOI:10.1517/14740338.4.6.1097. PMID 16255667.
- ↑ Sampson, UK; Linton, MF, Fazio, S (2011). „Are statins diabetogenic?”. Current opinion in cardiology svezak 26 (broj 4): str. 342.–347.. DOI:10.1097/HCO.0b013e3283470359. PMC 3341610. PMID 21499090.
- ↑ Saad F, Gooren L (March 2009). „The role of testosterone in the metabolic syndrome: a review”. The Journal of Steroid Biochemistry and Molecular Biology svezak 114 (broj 1–2): 40–43. DOI:10.1016/j.jsbmb.2008.12.022. PMID 19444934.
- ↑ Farrell JB, Deshmukh A, Baghaie AA (2008). „Low testosterone and the association with type 2 diabetes”. The Diabetes Educator 34 (5): 799–806. DOI:10.1177/0145721708323100. PMID 18832284.
- ↑ Diabetes mellitus a guide to patient care.. Philadelphia: Lippincott Williams & Wilkins. 2007.. str. str. 15.. ISBN 978-1-58255-732-8.
- ↑ World Health Organization. „Definition, diagnosis and classification of diabetes mellitus and its complications: Report of a WHO Consultation. Part 1. Diagnosis and classification of diabetes mellitus”. Pristupljeno 2007-05-29.
- ↑ American Diabetes, Association (January 2010). „Diagnosis and classification of diabetes mellitus”. Diabetes Care svezak 33 dodatak 1 (broj: dodatak 1): str. S62.–S69.. DOI:10.2337/dc10-S062. PMC 2797383. PMID 20042775.
- ↑ 25,0 25,1 International Expert, Committee (2009). „International Expert Committee report on the role of the A1C assay in the diagnosis of diabetes”. Diabetes Care svezak 32 (broj 7): str. 1327.–1334.. DOI:10.2337/dc09-9033. PMC 2699715. PMID 19502545.
- ↑ American Diabetes, Association (January 2012). „Diagnosis and classification of diabetes mellitus”. Diabetes Care svezak 35 dodatak 1: str. S64.–S71.. DOI:10.2337/dc12-s064. PMID 22187472.
- ↑ Diabetes mellitus a guide to patient care.. Philadelphia: Lippincott Williams & Wilkins. 2007. str. str. 201.. ISBN 978-1-58255-732-8.
- ↑ 28,0 28,1 Valdez R (2009). „Detecting Undiagnosed Type 2 Diabetes: Family History as a Risk Factor and Screening Tool”. J Diabetes Sci Technol svezak 3 (broj 4): 722–726. PMC 2769984. PMID 20144319.
- ↑ 29,0 29,1 „Screening: Type 2 Diabetes Mellitus in Adults”. U.S. Preventive Services Task Force. 2008. Arhivirano iz originala na datum 2014-02-07.
- ↑ Raina Elley C, Kenealy T (December 2008). „Lifestyle interventions reduced the long-term risk of diabetes in adults with impaired glucose tolerance”. Evid Based Med svezak 13 (broj 6): str. 173.. DOI:10.1136/ebm.13.6.173. PMID 19043031.
- ↑ Orozco LJ, Buchleitner AM, Gimenez-Perez G, Roqué I Figuls M, Richter B, Mauricio D (2008). Mauricio, Didac. ur. „Exercise or exercise and diet for preventing type 2 diabetes mellitus”. Cochrane Database Syst Rev (broj 3): str. CD003054.. DOI:10.1002/14651858.CD003054.pub3. PMID 18646086.
- ↑ O'Gorman, DJ; Krook, A (2011). „Exercise and the treatment of diabetes and obesity”. The Medical clinics of North America svezak 95 (broj 5): str. 953.–969.. DOI:10.1016/j.mcna.2011.06.007. PMID 21855702.
- ↑ Nield L, Summerbell CD, Hooper L, Whittaker V, Moore H (2008). Nield, Lucie. ur. „Dietary advice for the prevention of type 2 diabetes mellitus in adults”. Cochrane Database Syst Rev (broj 3): str. CD005102.. DOI:10.1002/14651858.CD005102.pub2. PMID 18646120.
- ↑ Carter, P; Gray, LJ, Troughton, J, Khunti, K, Davies, MJ (2010-05-18). „Fruit and vegetable intake and incidence of type 2 diabetes mellitus: systematic review and meta-analysis”. BMJ (Clinical research ed.) svezak 341: c4229.. DOI:10.1136/bmj.c4229. PMC 2924474. PMID 20724400.
- ↑ Santaguida PL, Balion C, Hunt D, et al. (August 2005). „Diagnosis, prognosis, and treatment of impaired glucose tolerance and impaired fasting glucose” (PDF). Evid Rep Technol Assess (Summ) (broj 128): str. 1.–11.. PMID 16194123. Arhivirano iz originala na datum 2008-09-10. Pristupljeno 2013-09-23.
- ↑ „Clinical Guideline:The management of type 2 diabetes (update)”. Arhivirano iz originala na datum 2013-12-16. Pristupljeno 2013-09-23.
- ↑ Farmer, AJ; Perera, R, Ward, A, Heneghan, C, Oke, J, Barnett, AH, Davidson, MB, Guerci, B, Coates, V, Schwedes, U, O'Malley, S (2012-02-27). „Meta-analysis of individual patient data in randomised trials of self monitoring of blood glucose in people with non-insulin treated type 2 diabetes.”. BMJ (Clinical research ed.) svezak 344: str. e486. PMID 22371867.
- ↑ McBrien, K; Rabi, DM; Campbell, N; Barnieh, L; Clement, F; Hemmelgarn, BR; Tonelli, M; Leiter, LA; Klarenbach, SW; Manns, BJ (2012-08-06). „Intensive and Standard Blood Pressure Targets in Patients With Type 2 Diabetes Mellitus: Systematic Review and Meta-analysis.”. Archives of internal medicine: str. 1.-8.. PMID 22868819.
- ↑ Boussageon, R; Bejan-Angoulvant, T, Saadatian-Elahi, M, Lafont, S, Bergeonneau, C, Kassaï, B, Erpeldinger, S, Wright, JM, Gueyffier, F, Cornu, C (2011-07-26). „Effect of intensive glucose lowering treatment on all cause mortality, cardiovascular death, and microvascular events in type 2 diabetes: meta-analysis of randomised controlled trials”. BMJ (Clinical research ed.) svezak 343.: str. d4169.. DOI:10.1136/bmj.d4169. PMC 3144314. PMID 21791495.
- ↑ Webster, MW (2011). „Clinical practice and implications of recent diabetes trials”. Current opinion in cardiology svezak 26 (broj 4): str. 288.–293.. DOI:10.1097/HCO.0b013e328347b139. PMID 21577100.
- ↑ 41,0 41,1 41,2 Zanuso S, Jimenez A, Pugliese G, Corigliano G, Balducci S (March 2010). „Exercise for the management of type 2 diabetes: a review of the evidence”. Acta Diabetol svezak 47 (broj 1): str. 15.–22.. DOI:10.1007/s00592-009-0126-3. PMID 19495557.
- ↑ 42,0 42,1 Davis N, Forbes B, Wylie-Rosett J (April 2009). „Nutritional strategies in type 2 diabetes mellitus”. Mt. Sinai J. Med. svezak 76 (broj 3): str. 257.–268.. DOI:10.1002/msj.20118. PMID 19421969.
- ↑ Thomas D, Elliott EJ (2009). Thomas, Diana. ur. „Low glycaemic index, or low glycaemic load, diets for diabetes mellitus”. Cochrane Database Syst Rev (broj 1): CD006296. DOI:10.1002/14651858.CD006296.pub2. PMID 19160276.
- ↑ Hawthorne, K.; Robles, Y.; Cannings-John, R.; Edwards, A. G. K.; Robles, Yolanda (2008). Robles, Yolanda. ur. „Culturally appropriate health education for Type 2 diabetes mellitus in ethnic minority groups”. Cochrane Database Syst Rev (broj 3): CD006424. DOI:10.1002/14651858.CD006424.pub2. PMID 18646153. CD006424.
- ↑ Qaseem, A; Humphrey, LL, Sweet, DE, Starkey, M, Shekelle, P, Clinical Guidelines Committee of the American College of, Physicians (2012-02-07). „Oral pharmacologic treatment of type 2 diabetes mellitus: a clinical practice guideline from the American College of Physicians”. Annals of internal medicine svezak 156 (broj 3): str. 218.–231.. DOI:10.1059/0003-4819-156-3-201202070-00011. PMID 22312141.
- ↑ American Diabetes, Association (January 2012). „Standards of medical care in diabetes--2012”. Diabetes Care svezak 35 dodatak 1: str. S11.–63.. DOI:10.2337/dc12-s011. PMID 22187469.
- ↑ Waugh, N; Cummins, E, Royle, P, Clar, C, Marien, M, Richter, B, Philip, S (2010). „Newer agents for blood glucose control in type 2 diabetes: systematic review and economic evaluation”. Health technology assessment (Winchester, England) svezak 14 (broj 36): str. 1.–248.. DOI:10.3310/hta14360. PMID 20646668.
- ↑ Picot, J; Jones, J, Colquitt, JL, Gospodarevskaya, E, Loveman, E, Baxter, L, Clegg, AJ (2009). „The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation”. Health technology assessment (Winchester, England) svezak 13 (broj 41): str. 1.–190., 215.–357., iii–iv. DOI:10.3310/hta13410. PMID 19726018.
- ↑ Frachetti, KJ; Goldfine, AB (2009). „Bariatric surgery for diabetes management”. Current opinion in endocrinology, diabetes, and obesity svezak 16 (broj 2): str. 119.–124.. DOI:10.1097/MED.0b013e32832912e7. PMID 19276974.
- ↑ 50,0 50,1 Schulman, AP; del Genio, F, Sinha, N, Rubino, F (2009). „"Metabolic" surgery for treatment of type 2 diabetes mellitus”. Endocrine practice : official journal of the American College of Endocrinology and the American Association of Clinical Endocrinologists svezak 15 (broj 6): str. 624.–631.. DOI:10.4158/EP09170.RAR. PMID 19625245.
- ↑ Colucci, RA (2011). „Bariatric surgery in patients with type 2 diabetes: a viable option”. Postgraduate Medicine svezak 123 (broj 1): str. 24.–33.. DOI:10.3810/pgm.2011.01.2242. PMID 21293081.
- ↑ Dixon, JB; le Roux, CW; Rubino, F; Zimmet, P (2012-06-16). „Bariatric surgery for type 2 diabetes.”. Lancet svezak 379 (broj 9833): str. 2300.-2311.. PMID 22683132.
- ↑ Meetoo, D; McGovern, P, Safadi, R (2007-06-13). „An epidemiological overview of diabetes across the world”. British journal of nursing (Mark Allen Publishing) svezak 16 (broj 16): str. 1002.–1007.. PMID 18026039.
- ↑ Abate N, Chandalia M (2001). „Ethnicity and type 2 diabetes: focus on Asian Indians”. J. Diabetes Complicat. svezak 15 (broj 6): 320–327. DOI:10.1016/S1056-8727(01)00161-1. PMID 11711326.
- ↑ Carulli, L; Rondinella, S, Lombardini, S, Canedi, I, Loria, P, Carulli, N (2005). „Review article: diabetes, genetics and ethnicity”. Alimentary pharmacology & therapeutics 22 Suppl 2: str. 16.–19.. DOI:10.1111/j.1365-2036.2005.02588.x. PMID 16225465.
- ↑ 56,0 56,1 Smyth, S; Heron, A (2006). „Diabetes and obesity: the twin epidemics”. Nature Medicine svezak 12 (broj 1): str. 75.–80.. DOI:10.1038/nm0106-75. PMID 16397575.
- ↑ Wild S, Roglic G, Green A, Sicree R, King H (March 2004). „Global prevalence of diabetes: estimates for the year 2000 and projections for 2030”. Diabetes Care svezak 27 (broj 5): str. 1047.–1053.. DOI:10.2337/diacare.27.5.1047. PMID 15111519.
- ↑ „Diabetes Fact sheet N°312”. World Health Organization. August. Pristupljeno 2012.
- ↑ Ripoll, Brian C. Leutholtz, Ignacio (2011-04-25). Exercise and disease management (2nd izd.). Boca Raton: CRC Press. str. str. 25.. ISBN 978-1-4398-2759-8.
- ↑ 60,0 60,1 60,2 60,3 60,4 60,5 60,6 60,7 60,8 editor, Leonid Poretsky, (2009.). Principles of diabetes mellitus (2. izdanje izd.). New York: Springer. str. str. 3.. ISBN 978-0-387-09840-1.