Gastroezofagealna refluksna bolest
| Gastroezofagealna refluksna bolest | |
|---|---|
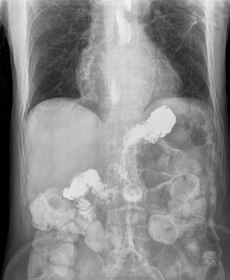 | |
| Radiografija gastroezofagealnog refluksa barijuma | |
| Specijalnost | Gastroenterologija |
| Simptomi | gorušica i osećaj kiseline u ustima, ulceracija, krvarenje, bolovi kod gutanja, kašalj, dispneja |
| Komplikacije | suženje jednjaka, rak jednjaka |
| Lečenje | H2 blokatori i inhibitori protonske pumpe; propulzivi metoklopramid i cisaprid; hirurška intervencija; mere prilagođene ishrane |
| Klasifikacija i eksterni resursi | |
| ICD-10 | K21 |
| ICD-9 | 530.81 |
| OMIM | 109350 |
| DiseasesDB | 23596 |
| MedlinePlus | 000265 |
| eMedicine | med/857 ped/1177 radio/300 |
| MeSH | D005764 |
Gastroezofagealna refluksna bolest (GERB) jedna je od komplikacija u digestivnom sistemu uzrokovano vraćanjem (refluksom-koji je obrnuto fiziološkom) želudačnog sadržaja (želudačne kiseline, hrane i tečnosti) u jednjak (ezofagus).[1]
Gastroezofagealna refluksna bolest (GERB) praćena je gorušicom, osećajem vraćanja kiseline i želudačnog sadržaja), kašljem, problemima sa disanjem, u oko 20% do 30% stanovnika u Evropi i Severnoj Americi. Osim što je ovo stanje povezano sa objektivnim simptomima koji smanjuju kvalitet života i produktivnost bolesnicima sa dugogodišnjim osećajem kiseline u ustima, ona ima i značaj zbog povećanog rizika od razvoja ozbiljnih komplikacija u vidu suženja ili raka jednjaka.[2]
Etiopatogeneza[uredi | uredi kod]
Gastroezofagealna refluksna bolest u načelu nastaje kada se u dužem vremenskom periodu stomačni sadržaj vraća u jednjak i dovodi do pojave simptoma i/ili komplikacija. Zid jednjaka nema mehanizme zaštite od agresivnog delovanja želučanog soka kao zid želuca, pa ga želučani sok može oštetiti.
Donji sfinkter jednjaka je mišić koji je lokalizovan na prelazu jednjaka u želudac i ima ulogu da ne dozvoli vraćanje želudačnog sadržaja u jednjak, a tokom jela i pića opušta se kako bi dozvolio nesmetan prolaz hrane iz jednjaka u želudac, a potom se zatvara (kontrahuje). Kada je funkcija ovog mišića poremećena dolazi do nekontrolisanog vraćanja želudačnog sadržaja u jednjak i razvoja simptoma.
Faktori koji mogu uticati na pojavu simptoma gastroezofagealne refluksne bolesti su:
- prejedanje i unos vrele hrane;
- konzumiranje određene vrste hrane (citrusno voće, čokolada, masna i prezačinjena hrana);
- fizičko i psihičko naprezanje;
- zloupotreba kofeina, alkohola i duvana;
- nekontrolisana upotreba nesteroidnih antiinflamatornih lekova (NSAIL, kao što su brufen, aspirin, andol i diklofen).
Klinička slika[uredi | uredi kod]
I pored toga što je klinička slika različita kod najvećeg broja pacijenata registruju se sledeći simptoma gastroezofagealne refluksne bolesti:[3]
| Gorušica |
|
| Regurgitacija |
|
| Disfagija |
|
| Suv kašalj |
|
| Bol iza grudne kosti |
|
Dijagnoza[uredi | uredi kod]

Dijagnoza gastroezofagealne refluksne bolesti započinje detaljnim uzimanjem anamneze i klasičnim fizičkim pregledom, a nastavlja se sledećim dijagnostičkim procedurama:[4][5]
- Radiografija
Kontrastna radiografija jednjaka, želuca i dvanaestopalačnog creva uz upotrebu specijalnog kontrastnog sredstva, omogućava evaluaciju morfološkog izgleda navedenih organa, i delimični uvid u funkciju gornjeg digestivnog sistema.[6]
- Ezofagogastroduodenoskopija
Endoskopija gornjeg dela digestivnog sistema, omogućava dijagnostikuje i lečenje problema gornjeg dela digestivnog sistema. Obavlja su uz pomoć fleksibilnog instrumenat sa sopstvenim izvorom svetolsti, koji se plasira kroz usta i ždrelo, jednjak, želudac i početni deo dvanaestopalačnog creva. Na ovaj način moguće je kompletno ispitati unutrašnjosti navedenih oragana i dijagnostikovanje različitih oboljenja.[7]
Tokom endoskopije može se načiniti i biopsije tkiva jednjaka, želuca ili duodneuma kako bi procenio postojanje stepena zapaljenja. Koristeći jedinstveni protokol biopsija za jednjak kao i najnoviju histopatološku klasifikaciju kojom se detaljno može proceniti stepen i težina refluksa, veličina problema i rizika od nastanka tumora jednjaka, odnosno postojanje Beretvog jednjak.
- Manometrija jednjaka.
Ovo je dijagnostilka procedura kojom se vrši merenje funkcije jednjaka. U toku pregleda kroz nos bolesnika plasira se tanka sonda koja na sebi ima senzore za pritisak. Sonda se povlači i dobijaju se vrednosti pritiska donjeg ezofagealnog sfinktera, a meri se i snaga kontrakcija u jednjaku koje su odgovorne za propulziju zalogaja hrane i tečnosti.[8][9]
- pH metrija jednjaka (24 časovna).
Ovom metodom određuje se kiselost u završnom delu jednjaka. Izvodi se tako što se jako tanka sonda plasira transnazalno u završni deo jednjaka. Sonda na sebi ima senzor za detekciju pH vrednosti želudašnog soka. Sonda je priključena na portabilni uređaj (podseća na holter) koji pacijenta nosi preko ramena ili oko struka. Nakon 24 časovnog merenja rezultati se očitavaju i analiziraju preko posebnog kompjuterskog programa, i tako precizno utvršuje da li postoji patološki refluks želudačnog sadržaja u jednjak.[10]
Svi nalazi dobijeni napred navedenim metodama dijagostike unose se u bolesnikovu istoriju bolesti i predstavljaju osnovu za sprovođenje najadekvatnijeg vida individualne terapije, koja u potpuosti mora biti prilagođena njegovim promenama životnim navikama, ishrani i primeni odgovarajuće medikamentozne terapije ili potrebnih metoda hirurškog lečenja.
Diferencijalna dijagnoza[uredi | uredi kod]
Dijagnoza GERB kod bolesnika sa atipičnim simptomima može biti teška. Naime, dijagnoza GERB na osnovu prisustva tipičnih simptoma je tačna samo kod 70% pacijenata, jer pored tipičnih simptoma, gorušica, povraćanje, i disfagije, refluks želudačnog sadržaja može izazvati i atipične (ektraezofagealna) simptome, kao što su kašalj, bol u grudima, i dispneju.[11]
Zato se kod bolesnika sa atipičnim žalbama, u dijagnostici GERB mora se imati na umu i mogućnost drugih bolesti, kao što su npr:
- Upala pluća i progresivna pulmonarna fibroza, sa mogućim simptomima GERB-a.
- Promuklost, koja nije posledica GERB-a već hronične iritacije grkljana.
- Bol u grudima je još jedan simptom kod GERB-a čiju je etiologiju ponekad teško proceniti, pa se samo kod bolesnika bez srčane etiologija ova bol može označiti kao posledica GERD-a.
Klinička prezentacija GERB kod trudnica, zbog porasta unutartrbušnog pritiska, slična je onoj u opštoj populaciji, i praćena je gorušicom i povraćanjem.[12]
Diferencijalno dijagnostička procena GERB zasniva se na temeljnoj proceni činjenica dobijenih iz istorije bolesti, fizičkog pregleda, i dopunskih testova-ispitivanja, jer može obuhvatiti sledeće bolesti:[13]
- Ahalazija
- Akutni ili hronični gastritis
- Kamen u žučnoj kesi (holelitijaza)
- Koronarna arterijska bolest
- Rak jednjaka
- Poremećaji pokretljivosti jednjaka
- Spazam jednjaka
- Ezofagitis
- Helikobakter pilori
- Hijatalna kila
- Intestinalna diskinezija
- Sindrom iritabilnog kolona
- Ulkusne bolesti
Terapija[uredi | uredi kod]
- Higijensko-dijetetski način života
Promene životnih navika i pravilna ishrana uz izbegavanje unosa pojedinih lekova značajno može doprineti smanjenju simptoma GERB-a i ubrzati izlečenje i oporavak.
Ishrana kod GERB-a treba biti takva da se u toku dana unosi najmanje 5 obroka u jednakim vremenskim intervalima (3 bazična i 2 užine). Time se postiže umeren unos količine hrane i tečnosti i sprečava nepotrebno rastezati želudac i gojaznost. Unos hrane mora biti spor, smiren, sa žvakanjem oko 20 puta svakog zalogaja.[14]
Bolesnik treba redovno održavati higijenu usta i zuba, dan nikako ne počinjati stimulansima (čaj, kafa, cigarete), već doručkom oko jedan čas posle buđenja. Za užinu treba konzumirati hranu na bazi cerealija, voća ili tosta od integralnog ražanog hleba. Izbegavati unos previše vrućih ili hladnih jela i pića. Kako žvakaće gume i tvrde bombone povećavaju gutanje vazduha treba ih izbegavati.
Šetnja nakon jela pomaže varenju, dok savijanje i ležanje nakon obroka usporava proces varenja. Tokom ležanja treba podignuti uzglavlje (15 do 20 santimetar) jer refluks želudačnog sadržaja može biti mnogo češći toom ležanja na ravnom.
Alkohol i nikotin bolesnici sa GERB-om trebaju apsolutno izbegavati, jer opuštaju muskulaturu jednjakai pojačavaju lučenje želudačne kiseline.
Smanjenje trbušnog pritiska, smanjuje refluks jednjaka, pa u tom cilju treba održavati normalnu ili značajno smanjiti povećanu telesnu težinu. Nakon obroka kaiš treba olabaviti, ne nositi usku odeću i teške predmete kao i savijanje i naprezanje, neposredno nakon obroka.
- Medikamentozno lečenje
Terapija GERB-a u početnoj fazi, a kod pojedinih hroničnih slučajeva i celog života, dvema grupama lekova:
- Lekovima kojima se umanjuje dejstvo želudačne kiseline (H2 blokatori, inhibitori protonske pumpe).[15][16][17][18]
- Preparatima koji štite sluzokožu želuca od dejstva kiseline (antacidi).
Inhibitori protonske pumpe su osnova tretmana GERB-a, i kod većine bolesnika oni dovode do poboljšanja tegoba.[19]
- Hirurško lečenje
Hirurška terapija sprovodi se kod bolesnika sa težim i komplikovanim formama refluksne bolesti, kao i onih koji ne mogu da kontrolišu simptome GERB-a bez inhibitora protonske pumpe.[20] Operacija se sastoji od:[21]
- Repozicija želuca (vraćanje želuca u anatomski položaj u stomaku)
- Sutura (ušivanje) proširenog otvora na dijafragmi )npr kod hijatusne kile)
- Formiranje fundoplikacija (deo želuca se obmotava oko jednjaka, i time onemogućava vraćanje želudačnog sadržaja).[22]
Prognoza[uredi | uredi kod]
Kod bolesnika sa GERB mogu se razviti značajne komplikacije kao što su:
Hronični ezofagitis[uredi | uredi kod]
Upala jednjaka ili ezovagitis razvija se u približno u 50% pacijenata GERB-om. Mada se ezofagitis može dijagnostikovati pomoću endoskopije, to se ne može uvek potvrditi u endoskopskom nalazu. Naime čak u oko 50% simptomatskih pacijenata sa GERD-om ne postoje nikakvi znaci ezofagitisa na endoskopiji.

Suženje (stenoza) jednjaka[uredi | uredi kod]
Stenoza jednjaka je uznapredni oblik ezofagitisa uzrokovan obimnom hrničnom dubokom fibrozom. Suženje može rezultovati disfagijom i kratkim jednjakom. Gastroezofagealni refluks koji se obično javlja u srednjim i distalnim delovima jednjaka, na endoskopiji može da se vidi i u gornjim delovima gastrointestinalnog sistema. Prisustvo suženja, sa anamnestičkim podacima o refluksu želudačnog sadržaja i disfagijom od posebnog je značaja za pouzdanu dijagnozu GERB-a.
Po pravilu, bilo kakva suženja jednjaka zahtevaju hiruršku opservaciju i oerativno lečenje (obično Nisenovom hirurškom fundoplikacijom — Nissen fundoplication).[23]
Kod bolesnika sa disfagijom, ezofagografija, uz pomoć barijuma, može da pomogne u proceni eventualnog formiranja suženja. U ovim slučajevima, naročito kada je stenoza udružena sa eozinofilnim ezofagitisom mora se isključiti, pre pokušaja bilo kakvih mehaničkih dilatacija, sužena jednjaka kao posledica kompresije iz okolnih struktura grudnog koša.
Beretov jednjak[uredi | uredi kod]

Beretov jednjak je najozbiljnija komplikacija, kod dugotrajnog ili teškog oblika GERB-a. Javlja se u 8-15% bolesnika, kao posledica hroničnog dugotrajnog) refluksa želudačnog soka u jednjak.[24]
Beretov jednjak definiše se kao metaplastička transformacija normalnog distalnog skvamoznog ezofagealnog epitela u pločasti epitel. Na histološkom pregledu biopsijom uzetog uzorka jednjaka, mogu se ustanoviti različiti stepene displazije, sa karakteristikama mataplazije i pojavom želudačnog epitela u jednjaku.[25]
Zbog visok nivo malignog potencijala Beretov jednjaka, on predstavlja značajan faktor rizika za razvoj adenokarcinoma ezofagusa (koji je 30-40 puta učestaliji u odnosu na pacijente sa GERB bez znakova Beretovog jednjaka).[26]
Rak jednjaka[uredi | uredi kod]
| Za više informacija pogledajte članak Rak jednjaka |
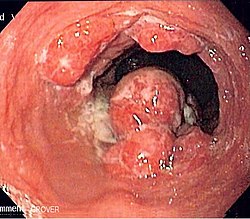
Najčešći maligni tumor jednjaka je planocelularni karcinom nakon kojeg po učestalosti sledi adenokarcinom.[27] Adenokarcinom jednjaka javlja se u njegovom distalnom delu, sa učestalošću koja je u stalnom je porastu u zapadnim društvima. Trenutno, adenokarcinom jednjaka čini više od 50% slučajeva raka jednjaka u industrijalizovanim zemljama zapada. Oko četiri puta je češći u belaca nego u crnaca.[28]
Simptomi su progresivna disfagija i gubitak težine. Dijagnoza se postavlja endoskopijom, nakon koje slede CT i endoskopski ultrazvuk radi određivanja stadijuma tumora.[29] Lečenje varira zavisno o stadijumu i uključuje operaciju sa hemoterapijom i zračenjem ili bez toga. Dugogodišnje preživljavanje je slabo, izuzev za bolesnike sa lokalnom bolešću.
Većina adenokarcinoma izrasta iz Berretovog jednjaka kao rezultat hroničnog GERB-a i refluksnog ezofagitisa. U Berretovom jednjaku metaplastične, kolumnarna, žljezdana sluzokoža nalik je crevnoj, jer je zamenjan stratifikovanim skvamoznim epitelom distalnog jednjaka tokom faze zalečenja akutnog ezofagitisa.[30]
Troškovi lečenja[uredi | uredi kod]
| Bolest | ||
|---|---|---|
| Gastroezofagealna refluksna bolest | 62% medikamentno 32% hirurško |
|
| Beretov jednjak |
Izvori[uredi | uredi kod]
- ↑ Fock KM, Poh CH. Gastroesophageal reflux disease. J Gastroenterol. 2010 Jun 29.
- ↑ Koppert L, Wijnhoven B, van Dekken H, Tilanus H, Dinjens W (2005). The molecular biology of esophageal adenocarcinoma. J Surg Oncol 92 (3): 169–90.
- ↑ Zajac P, Holbrook A, Super ME, Vogt M (March–April 2013). "An overview: Current clinical guidelines for the evaluation, diagnosis, treatment, and management of dyspepsia". Osteopathic Family Physician. 5 (2): 79–85.
- ↑ Guideline Katz PO, Gerson LB, Vela MF. Guidelines for the diagnosis and management of gastroesophageal reflux disease. Am J Gastroenterol. 2013 Mar. 108 (3):308-28; quiz 329.
- ↑ [Guideline] Gyawali CP, Kahrilas PJ, Savarino E, Zerbib F, Mion F, Smout AJPM, et al. Modern diagnosis of GERD: the Lyon Consensus. Gut. 2018 Jul. 67 (7):1351-1362.
- ↑ Levine MS, Rubesin SE. Diseases of the esophagus: diagnosis with esophagography. Radiology. 2005 Nov. 237(2):414-27
- ↑ Parikh ND, Viana AV, Shah S, Laine L. Image-enhanced endoscopy is specific for the diagnosis of non-erosive gastroesophageal reflux disease. Scand J Gastroenterol. 2018 Mar. 53 (3):260-264.
- ↑ Keller J. What Is the Impact of High-Resolution Manometry in the Functional Diagnostic Workup of Gastroesophageal Reflux Disease?. Visc Med. 2018 Apr. 34 (2):101-108.
- ↑ Ribolsi M, Biasutto D, Giordano A, Balestrieri P, Cicala M. High-resolution Manometry Findings During Solid Swallows Correlate With Delayed Reflux Clearance and Acid Exposure Time in Non-erosive Reflux Disease Patients. J Neurogastroenterol Motil. 2019 Jan 31. 25 (1):68-74
- ↑ Bello B, Zoccali M, Gullo R, Allaix ME, Herbella FA, Gasparaitis A, et al. Gastroesophageal reflux disease and antireflux surgery-what is the proper preoperative work-up?. J Gastrointest Surg. 2013 Jan. 17(1):14-20; discussion p. 20.
- ↑ Seif Amir Hosseini A, Beham A, Uhlig J, Streit U, Uhlig A, Ellenrieder V, et al. Intra- and interobserver variability in the diagnosis of GERD by real-time MRI. Eur J Radiol. 2018 Jul. 104:14-19.
- ↑ Herbella FA, Sweet MP, Tedesco P, Nipomnick I, Patti MG. Gastroesophageal reflux disease and obesity. Pathophysiology and implications for treatment. J Gastrointest Surg. 2007 Mar. 11(3):286-90.
- ↑ Giannini EG, Zentilin P, Dulbecco P, Vigneri S, Scarlata P, Savarino V. Management strategy for patients with gastroesophageal reflux disease: a comparison between empirical treatment with esomeprazole and endoscopy-oriented treatment. Am J Gastroenterol. 2008 Feb. 103(2):267-75.
- ↑ Wu YW, Tseng PH, Lee YC, Wang SY, Chiu HM, Tu CH, et al. Association of esophageal inflammation, obesity and gastroesophageal reflux disease: from FDG PET/CT perspective. PLoS One. 2014. 9 (3):e92001.
- ↑ Fass R, Sifrim D. Management of heartburn not responding to proton pump inhibitors. Gut. 2009 Feb. 58(2):295-309. [Medline]
- ↑ Fass R. Proton pump inhibitor failure--what are the therapeutic options?. Am J Gastroenterol. 2009 Mar. 104 Suppl 2:S33-8. [Medline]
- ↑ Heidelbaugh JJ, Goldberg KL, Inadomi JM. Overutilization of proton pump inhibitors: a review of cost-effectiveness and risk [corrected]. Am J Gastroenterol. 2009 Mar. 104 Suppl 2:S27-32. [Medline]
- ↑ Dial MS. Proton pump inhibitor use and enteric infections. Am J Gastroenterol. 2009 Mar. 104 Suppl 2:S10-6. [Medline].
- ↑ Wetscher GJ, Gadenstaetter M, Klingler PJ, et al. Efficacy of medical therapyand antireflux surgery to prevent Barrett's metaplasia in patients withgastroesophageal reflux disease. Ann Surg. 2001;234:627–32.
- ↑ Richter JE. Surgery for reflux disease: reflections of a gastroenterologist. N Engl J Med. 1992 Mar 19. 326(12):825-7
- ↑ Mabrut JY, Baulieux J, Adham M, et al. Impact of antireflux operation on columnar-lined esophagus. J Am Coll Surg. 2003;196:60–7
- ↑ Watson DI, Mayne GC, Hussey DJ. Barrett's esophagus, fundoplication, andcâncer. World J Surg. 2007;31:447–9.
- ↑ Nissen R (1961). Gastropexy and Fundoplication in Surgical Treatment of Hiatal Hernia. The American Journal of Digestive Diseases 6 (10): 954–61.
- ↑ Shaheen NJ, Richter JE (March 2009). Barrett's oesophagus. Lancet 373 (9666): 850–61.
- ↑ van Baal JW, Milano F, Rygiel AM, Bergman JJ, Rosmolen WD, van Deventer SJ, Wang KK, Peppelenbosch MP, Krishnadath KK. (2005). A comparative analysis by SAGE of gene expression profiles of Barrett's esophagus, normal squamous esophagus, and gastric cardia. Gastroenterology 129 (4): 1274–81.
- ↑ Koppert L, Wijnhoven B, van Dekken H, Tilanus H, Dinjens W (2005). The molecular biology of esophageal adenocarcinoma. J Surg Oncol 92 (3): 169–90.
- ↑ Ku GY, Ilson DH. Cancer of the esophagus. In: Niederhuber JE, Armitage JO, Kastan MB, Doroshow JH, Tepper JE, eds. Abeloff's Clinical Oncology. 6th ed. Philadelphia, PA: Elsevier; 2020:chap 71.
- ↑ M. Micev i sar. Patologija i patobiologija karcinoma jednjaka. Pregledni rad ACI Vol. LVII, UDK616.329-006 DOI:10.2298/ACI1002015M
- ↑ Mazzeo S, Caramella D, Gennai A, et al. Multidetector CT and virtual endoscopy in the evaluation of the esophagus. Abdom Imaging. 2004 Jan-Feb. 29(1):2-8.
- ↑ Dubecz A, Gall I, Solymosi N, et al; Temporal trends in long-term survival and cure rates in esophageal cancer: a SEER database analysis. J Thorac Oncol. 2012 Feb;7(2):443-7. doi: 10.1097/JTO.0b013e3182397751.
- ↑ „Eliminacija refluksa u lečenju Beretovog jednjaka”. Reflux centar Beograd. Arhivirano iz originala na datum 16. 01. 2020. Pristupljeno 16. 1. 2020.
Literatura[uredi | uredi kod]
- Gallup Organization. Heartburn Across America: A Gallup Organization National Survey. Princeton, NJ: Gallup Org. 1988.
- Richter JE. Surgery for reflux disease: reflections of a gastroenterologist. N Engl J Med. 1992 Mar 19. 326(12):825-7.
- Bello B, Zoccali M, Gullo R, Allaix ME, Herbella FA, Gasparaitis A, et al. Gastroesophageal reflux disease and antireflux surgery-what is the proper preoperative work-up?. J Gastrointest Surg. 2013 Jan. 17(1):14-20; discussion p. 20. [Medline].
- Erdogan Z, Silov G, Ozdal A, Turhal O. Enterogastroesophageal reflux detected on 99m-technetium sestamibi cardiac imaging as a cause of chest pain. Indian J Nucl Med. 2013 Jan. 28(1):45-8. [Medline]. [Full Text].
- Wu YW, Tseng PH, Lee YC, Wang SY, Chiu HM, Tu CH, et al. Association of esophageal inflammation, obesity and gastroesophageal reflux disease: from FDG PET/CT perspective. PLoS One. 2014. 9 (3):e92001. [Medline].
- Levine MS, Rubesin SE. Diseases of the esophagus: diagnosis with esophagography. Radiology. 2005 Nov. 237(2):414-27. [Medline].
- Mattioli S, Lugaresi ML, Di Simone MP, et al. The surgical treatment of the intrathoracic migration of the gastro-oesophageal junction and of short oesophagus in gastro-oesophageal reflux disease. Eur J Cardiothorac Surg. 2004 Jun. 25(6):1079-88. [Medline].
- Shan CX, Zhang W, Zheng XM, Jiang DZ, Liu S, Qiu M. Evidence-based appraisal in laparoscopic Nissen and Toupet fundoplications for gastroesophageal reflux disease. World J Gastroenterol. 2010 Jun 28. 16(24):3063-71. [Medline]. [Full Text].
- Borie F, Glaise A, Pianta E, Veyrac M, Millat B. Long-term quality-of-life assessment of gastrointestinal symptoms before and after laparoscopic Nissen fundoplication. Gastroenterol Clin Biol. 2010 May 28. [Medline].
- Scheffer RC, Samsom M, Haverkamp A, et al. Impaired bolus transit across the esophagogastric junction in postfundoplication dysphagia. Am J Gastroenterol. 2005 Aug. 100(8):1677-84. [Medline].
