Morbili
Morbili, male boginje, ospice (lat. morbilli - „mala bolest“) je virusno, veoma zarazno oboljenje iz grupe osipnih groznica, koje uglavnom pogađa decu. Izaziva ga morbili virus. Bolest se klinički manifestuje opštom slabošću, malaksalošću, groznicom, zapaljenskim promenama na vežnjači, sluzokoži disajnih organa i pojavom ospe koja se postepeno širi po koži od lica i vrata, prema trupu i udovima. Inkubacija kod morbila je ustaljenja i iznosi 10-11 dana i bez ikakvih je simptoma, a u poslednjoj trećini inkubacionog perioda bolesnik je infektivan. Klinička slika bolest protiče kroz tri stadijuma a u nekim slučajevima može se okončati i komplikacijama kao što su zapaljenje pluća i mozga.[1]
Dijagnoza morbila se postavlja na osnovu kliničke slike i otkrivanjem antitela u krvi. Specifična terapija morbila ne postoji. Njena pojava i komplikacije mogu se sprečiti, vakcinacijom dece od dvanaestog meseca starosti, zahvaljujući kojoj je veliki broj slučajeva u prošlosti značajno smanjen. U većini zemalja bolest podleže obaveznom prijavljivanju.
Istorijat[uredi | uredi kod]
- Prvi pouzdani opis morbila potiče od persijskog naučnika, filozofa i lekara (Abu Bakr Muhamed ibn Zakarija Razi 850-925), poznatog i kao Al Razi.[2]
- Prva epidemija morbila opisna je u Evropi u 15. veku
- F. Hom (1759) preneo je morbile na čoveka, skarlifikacijom i prenosom krvi sa obolelih u ranom stadijumu bolesti. Isti eksperiment, ubrizgavanje krvi obolelih osoba u ranoj fazi bolesti na zdravog čoveka izvršio je 1905 Hektoen.
- Ozbiljnije epidemiološke i kliničke studije bolesti izvršio je Panum (Peter Ludvig Panum 1846) na Farskim ostrvima.[3]
- Koplik je 1896. na bukalnoj sluzokoži otkrio (po njemu nazvane „Koplikove mrlje“) patognomične bele mrlje (pege) kod osoba obolelih od morbila.
- U 1911 Anderson i Goldberger prvi su utvrdili virusnu prirodu morbila nakon što su izvršili zaražavanje majmuna (lat. Macacus mulartta), od bakterija očišćenom i filtriranom krvlju bolesnika.
- Pibls i Enders su 1954, prvi su izolovali virus morbila (iz nosnoždrelnog sekreta i krvi) njegovim uzgajanjem na kulturi bubrežnih ćelija čoveka,[4] dok su Black, Reissig i Melnick to isto obavili uzgajanjem virusa na kanceromatoznim ćelijama.
- Nakon otkrića uzročnika morbila 1958. je započet razvoj vakcine koja je prvi put 1963. bila dostupna za imunizaciju dece.
Epidemiologija[uredi | uredi kod]
Morbilili su jedna od deset najznačajnijih zaraznih bolesti za ljude. Godine 1980, pre nego što je započeta primena imunizacije protiv morbila, one je bila široko rasprostranjena, sa oko 2,6 miliona smrtnih slučajeva u svetu, posebno u Africi. Zato je SZO kao „Milenijumski razvojni cilj“ sebi postavila obavezu da smanji broj smrtnih slučajeva od morbila među decom, u ukupnom iznosu za dve trećine do 2015, u odnosu na nivo iz 1990.
Prepoznajući potencijal imunizacije u suzbijanju morbila i smanjenju smrtnost među decom, njena obuhvaćenost se može smatrati markerom kvaliteta dečije zdravstvene zaštite. Zato je pokrivenost rutinskom vakcinacijom protiv morbili SZO izabrala kao indikator napretka u tom pravcu.[5]
U zemljama u razvoju, morbili pogađaju oko 30 miliona dece godišnje i uzrokuju oko 1 milion smrtnih slučajeva. Takođe morbili u svetu izazivaju godišnje izazovu 15,000-60,000 slučajeve slepila.
Prijavljeni slučajevi morbila, statistika SZO [6] SZO-regioni 1980 1990 2000 2005 Afrika 1.240.993 481.204 520.102 316.224 Amerika 257.790 218.579 1.755 19 Istočni mediteran 341.624 59.058 38.592 15.069 Evropa 851.849 234.827 37.421 37.332 Jugoistočna Azija 199.535 224.925 61.975 83.627 Zapadni Pacifik 1.319.640 155.490 176.493 128.016 Širom sveta 4.211.431 1.374.083 836.338 580.287
Sjedinjene Američke Države
- Od 1994, većina slučajeva morbila u SAD je unet ili povezane sa migracijom stanovništva iz drugih zemalja sveta. U 2005. prijavljeno je 66 slučajeva morbila Centru za kontrolu i prevenciju bolesti (CDC) SAD.[7] Od tog broja, 34 su registrovana tokom jedne epidemije u Indijani, koja je bila povezana sa povratkom nevakcinisanog 17-godišnjeg amerikanca sa putovanja u Rumuniju.
- Od januara do juna 2008, 131 slučajeva malih boginja prijavljeno je CDC-u SAD, što je bilo značajno više u poređenju sa prosekom od 63 slučajeva godišnje tokom 2000-2007.[8]
Nemačka
- U Nemačkoj, nakon uvođenja vakcinacije protiv morbila u poslednjih 30 godina, ukupan broj obolelih je značajno smanjen, ali se bolest još uvek vraća u malim epidemijama. Godišnji broj prijavljenih slučajeva u Nemačkoj je opao sa 6037 (2001) na 123 slučajeva u 2004 (podaci od 02.03.2010), i mirovao u narednim godinama (sa izuzetkom 2006: N = 2307 ) sa manje od 1.000 slučajeva bolesti godišnje.[9]
- Za 2009 Institutu Robert Koh, prijavljeno je 574 slučajeva.[9]
- Epidemiološka situacija u Nemačkoj karakteraiše se od 2003 pojavom regionalnih epidemija koje su se javljale na određeno vreme i u kojima je registrovano do 75% slučajeva godišnje.[9]
Srbija
- Nakon uvođenja vakcine protiv malih boginja u Srbiji 1971, obolevanje se javljalo u epidemijskoj formi na svakih 3-5 godina, ali sa višestuko manjim brojem obolelih u odnosu na period pre uvođenja vakcine. Velike epidemije registrovane su 1986, 1989, 1993. i 1997. 2007. U epidemiji morbila 1997., u kojoj je obolelo oko 4.000 osoba, registrovani su poslednji smrtni ishodi od ove bolesti u Srbiji.[10]
- Nakon 10 godina od pomenute epidemije (2007) kao posledica importovanja virusa među nevakcinisanom, pretežno romskom deceom u Vojvodini, izbila je epidemija u kojoj je obolela 201 osoba. Tokom 2008. i 2009. registrovani su pojedinačni importovan slučajevi obolevanja kod kojih je utvrđeno poreklo virusa iz Nemačke i Tajlanda.[10]
- Morbila u Srbiji nije bilo unazad gotovo deset godina, dok se nažalost od 2010. ponovo javljaju slučajevi ove bolesti koji nisu importovani u Srbiju iz drugih zemalja. Na osnovu dostupnih podataka izvori infekcije nisu utvrđeni, što indirektno ukazuje na prisustvo virusa u cirkulaciji među decom u Srbiji. Glavni razlog za to je pad broja nevakcinisane školske dece...„U prilog tome ide i trenutna situacija u Srbiji. Revakcinacija za MMR vakcinu (protiv malih boginja, rubeole i zaušaka) u školskom uzrastu iznosi 88 odsto, a čim padne ispod 95 odsto, onda se tokom godina nakupi broj osetljivih. Kad se pojavi virus, njegovo širenje je mnogo brže i tada nema teoretske mogućnosti da ne dođe do epidemije.“[11]
- Zato su od 4. juna 2010., na teritoriji cele Republike Srbije na snazi pooštrene mere epidemiološkog nadzora nad morbilima, u skladu sa Planom aktivnosti za odstranjivanje ove bolesti u Republici Srbiji (prijava sumnje, laboratorijska dijagnostika, izolacija, lečenje, zdravstveni nadzor, epidemiološki nadzor, vakcinacija ...).[10]
- Beograd: ... Tokom sprovođenja aktivnog epidemiološkog nadzora nad morbilima, a u skladu sa Planom aktivnosti za eliminaciju morbila u R. Srbiji, na teritoriji Beograda je od maja do decembra 2010. registrovano 7 laboratorijski potvrđenih slučajeva morbila. Među obolelim osobama najviše je zastupljen uzrast od 0-5 godina – 3 obolela (43%), 15-19 godina – 2 obolela (29%), 20-29 godina – jedan oboleli (14%) i 30-49 godina - jedan oboleli (14%)... Napominjemo poslednji slučajevi morbila u Beogradu registrovani su 2007. Reč je o 3 importovana slučaja vazana za epidemiju morbila u Vojvodini.[12]U novembru 2014.godine, kada je u Srbiji uveden poostreni epidemiološki nadzor nad morbilama, do početka januara 2015.je laboratorijski("Dr Milan Jovanović Batut") potvrđeno 38 slučajeva infekcije. Vakcinalni status svih potvrđenih slučajeva je nepoznat ili se radi o nevakcinisanim osobama, izuzev četiri obolele osobe koje su vakcinisane jednom dozom vakcine.
Oko 30 odsto obolelih ima između 35 i 40 godina, oko 34 odsto između 20 i 30 godina, 17 odsto između 15 i 20 godina, 11 odsto su deca od jedne do četiri godine, dve obolele osobe su starije od 40 godina i jedna je uzrasta od 5 do 10 godina(stanje 14.januar 2015.godine).
Od novembra zaključno sa 18. decembrom potvrđeno je 19 slučajeva morbila, a prema najnovijem izveštaju o epidemiološkom nadzoru malih boginja do 9. januara registrovano je i potvrđeno još 19 slučajeva infekcije.
Najviše slučajeva morbila registrovano je u Beogradu - 22 i prijavljena je jedna porodična epidemija sa dvoje obolelih za koju se pretpostavlja da je izvor infekcije Republika Srpska (RS), dok se pretpostavlja da je izvor zaraze među zdravstvenim radnicima daleki Istok.
Makedonija
- U Makedoniji je aprila 2011. proglašena epidemija morbila, nakon što je samo u Skoplju zvanično registrovano oko 800 obolelih, sa oko 30 pacijenta koji su u životnoj opasnosti. Zato je u Makedoniji u cilju sprečavanja daljeg širenja epidemije, po hitnom postupku pristupljeno vakcinaciji nevakcinisanog stanovništva protiv morbila, od beba starosti 6 meseci do osoba starih do 40. godina. Za sva lica i roditelje propisane su kazne ako se ne odazovu vakciniji ili ne vakcinišu decu.[13]
Mortalitet/Morbiditet[uredi | uredi kod]
- Iako su morbili klinički značajna virusna bolest, ona je obično benigne prirode i bez posledica po obolele, u zemljama u kojima se svake godine ralizuje visok provenat imunizacije dece.
- Prema podacima SZO, morbili su vodeći uzrok smrtnosti na globalnom svetskom nivou koji je u prvoj deceniji 21. veka, većim delom sprečen vakcinacijom dece u detinjstvu. Globalno, broj smrtnih slučajeva ja pao za 60% od procenjenih 873.000 u 1999 na 345.000 u 2005. Podaci za 2008 pokazuju da je smrtnost od morbila na globalnom nivou pala na 164.000, Od ukupnog broja smrtnih slučajeva u 2008 77% se javilo u regionima jugoistočne Azije.[14]
- Komplikacije morbila su najčešći uzrok smrtnosti, i najčešće se javljaju kod odraslih i neuhranjene dece sa nedostatkom vitamina u ishrani, nevakcinisanih osoba intenzivno izloženih virusu morbila, ili kod imunokompromitovanih osoba.
- Većina komplikacija je posledica imunosupresije izazvane virusom morbila koja slabi imuni odgovor domaćina i rezultira reaktivacijom latentne infekcije ili bakterijske superinfekcije patogenima prisutnihm u organizmu obolele osobe.
- Upala pluća, bilo da je izazvana virusom morbila, tuberkulozom, ili nekim drugim bakterijskim uzročnikom, je najčešća komplikacija morbila.
- Krup, encefalitis, i upale pluća su najčešći uzroci smrti kod obolelih sa morbilima.
- Virus morbila obično direktno napada CNS, međutim, kliničke manifestacije encefalomijelitisa se javljaju kod 1 na svakih 1000-2000 pacijenata sa morbilima. Ova komplikacija je fatalna za oko 10% bolesnika.
- Kod dece sa limfoidnim malignomom, odloženi akutni oblig morbilima izazvanog encefalitisa može se razviti 1-6 meseci posle akutne infekcije i obično je fatalan. Nešto ređe se javlja subakutni sklerozirajući panencefalitis, sa latentnim periodom bolesti od nekoliko godina, kod dece koja su imala boginje kada su bila mlađa od 2 godine.
- Druge komplikacije su otitis medija, trombocitopenijska purpura sa krvarenjem, miokarditis, hepatitis, perikarditis i težaak oblik keratitisa koji može napredaovati do slepila.
- Očekuje se da će morbiditet sa povećanjem stope vakcinacija i dalje nastaviti da pada.
Pol i starost[uredi | uredi kod]
- Morbili podjednako napadaju osobe oba pola.
- Od 66 prijavljenih slučajeva malih boginja u Sjedinjenim Državama u 2005, 7 (10.6%) su bile bebe, 4 (6,1%) deca uzrasta od 1-4 godina, 33 (50%) osobe starosti 5-19 godina, 7 (10,6%) odrasli mlađeg uzrasta 20-34 godina, a 15 (22,7%) odraslih stariji od 35 godina.[7]
- Morbili se u gusto naseljenim nerazvijene zemljama sveta najčešće javljaju kod dece mlađe od 2 godine. Pored toga, učestalost prijavljenih slučajeva kod dece ispod jedne godine je i dalje visok (7,3 na 100.000 dece u 2009).[9]
- Od 2006, uočeno je povećanjanje proporcionalnog udela starijih starosnih grupa (> 10 godišnje).[9]
Predispozicija[uredi | uredi kod]
Tipična rizična područja za obolevanje od morbila su:
- Velika gustina naseljenosti;
- Nizak obuhvat imunizacijom protiv morbila (često i protiv drugih vakcinabilnih bolesti);
- Prisutan nedostatak vitamina A u ishrani;
- Visoka incidenca i smrtnost od morbila.
Tipične rizične grupe za obolevanje od morbila su:
- Nevakcinisana, siromaša deca koja žive u gradovima (najčešće u siromašnim gradskim predgrađima);
- Nacionalne manjine i etničke grupe;
- Izbeglice;
- Populacija koja naseljava nepristupačne ili teško pristupačne oblasti;
- Deca na lečenju u bolnici;
- Odojačad čije su majke HIV pozitivne.
- Urođena imunodeficijencija
Etiologija[uredi | uredi kod]

Morbili su veoma zarazna bolest (koja se može sprečiti vakcinom) izazvana virusom morbila (malih boginja), roda morbiliformnih virusa iz porodice paramikoviridae (lat. paramyxoviridae). Virus prolazi kroz N filter i na sobnoj temperaturi je aktivan oko 24 časa, a na temperatruri od 00C, nekoliko dana. U zamrznutom stanju na -370C do -720C virus može da zadrži aktivnost i do 15 dana. Brzo se inaktivira na niskim vrednostima pH.
Virus je prisutan u sekretu nosno - ždrelne sluzokože i krvi bolesnika za vreme prodromalnog i rane faze osipnog stadijuma bolesti. Prenosise preko kapljica ili direktnim kontaktom sa sekretom nosa ili grla obolelih osoba. Morbili su jedna od najbrže prenosivih zaraznih bolesti iz grupe boginja, a verovatno i jedna od najpoznatiji i najsmrtonosnijih osipnih groznica u dečijem uzrastu.[15]
Osobe obolele od morbila se smatraju zaraznim četiri dana pre i četiri dana u periodu pojave ospe. Period inkubacije pre pojave simptoma je obično 10-12 dana (u rasponu 7-18 dana).[16]
Bolest se uglavnom leči simptomatskom terapijom (jer za njih ne postiji specifičan lek), a većina bolesnika se oporavi u roku od 2-3 nedelje. Morbili se najuspešnije sprečavaju vakcinacijom.[17] Veoma visok nivo imuniteta stanovništva u većem delu sveta postignut je vakcinacijom, koja je dovela do eliminacije bolesti u mnogim zemljama. Ali ako se ovaj nivo imuniteta stanovništva stalno ne održava na visokom nivou, moguća je ponovna (ciklična) pojava epidemija morbila.[18]
Međutim, kod pothranjene dece i osoba sa smanjenim imunitetom, morbili mogu da dovedu do ozbiljnih komplikacija. Oko 30% prijavljenih slučajeva morbila uključuje i jednu ili više komplikacija. U razvijenim zemljama to je najčešće otitis medija (7-9%), zapaljenje pluća (1-6%), dijareja (6%), slepilo i postinfektivni encefalitis (1 na 1000 slučajeva). Rizik od ozbiljnih komplikacija je veći kod beba i odraslih osoba. Manje uobičajena, ali vrlo ozbiljna komplikacija je subakutni sklerozirajući panencefalitis (1 na 100 000 slučajeva).[16]
U mnogim evropskim zemljama, za razliku od zemalja u razvoju, veći broj slučajeva morbila se javlja kod adolescenata i odraslih osoba. U većini regiona sveta, pokrivenost vakcinacijom i nivo imuniteta stanovništva u opštoj populaciji je visok i obrazac ciklične pojave morbila se ne uočava. Međutim, još uvek postoje osetljive grupe ljudi u većini zemalja sveta. Dok neke od osetljivih osoba živi u zajednici sa stanovništvom visokog nivoa imuniteta na morbile, one su na niskom riziku od importovanog (unetog) virusa iz drugih zemlja, gde je opasnost od zaraze među pojedincima vrlo visoka.[19]
Patofiziologija[uredi | uredi kod]
Virus morbila se prenosi direktnim kontaktom sa obolelim osobama preko respiratornih kapljica (aerosola), kašljanjem i kijanjem ili, ređe, vazdušnim putem. Bitne patološke promene u toku morbila odigravaju se na koži, krajnicima, i sluzokoži ždrela i disajnih puteva. Ona je odraz reakcije kapilarne mreže u tim područjima na invaziju virusa.
Početna infekcija i umnožavanje virusa počinje na lokalnom nivou u epitelnim ćelijama traheje i bronha u vidu hiperemije, serozne eksudacije te perivaskularnog nakupljanja i proliferacije mononuklearnih a delom i polimorfonuklearnih ćelija. Nakon 2-4 dana, virus morbila inficira lokalno limfno tkivo, najverovatnije nošen plućnim makrofagama. Nakon što virus izvrši prodor u regionalne limfne čvorove, u njima nastaje hiperplazija, sa pojavom gigantskih ćelija veličine i do 100 μ, koje sadržavaju i do 100 jezgara.
Na bukalnoj i ždrelnoj sluzokoži nastaju Koplikove mrlje zbog bujanja endotelnih ćelija i površne nekroze. Daljim procesom viremije virus morbila prodire u ćelije raznih organa pre pojave kožne ospe. Na površini kože se zapaljenjska infiltracija nalazi oko lojnih žlezda i i folikula kose.
Kod osoba sa smanjenim ćelijskim imunitetom, virus morbila izaziva progresivno i često smrtonosno zapaljenje pluća zbog nekroze epitela i infiltracije mononuklearnim ćelijama. Virus izaziva imunosupresiju tipa pojačane preosetljivosti, proizvodnju interleukina-12 i antigen-specifični limfoproliferacioni odgovor, koji traje nekoliko nedelja do nekoliko meseci posle akutne infekcije. Imunosupresija može predisponirati pojedince za ozbiljne bakterijske infekcije, (naročito bronhopneumonije), koja su i glavni uzrok smrtnosti među mlađom decom obolelom od morbila.
Klinička slika[uredi | uredi kod]
Klinička slika morbila može imati više različitih kliničkih oblika, a u sklopu bolesti mogu se razviti i različite komplikacije. U najvećem broju slučajeva klinička slika morbila prolazi kroz sledeća tri stadijuma razvoja;
Prodromalni, kataralni stadijum[uredi | uredi kod]
Traje 3-4 dana (izuzetno retko i do 7 dana) i obuhvata vreme od pojave prvih simptoma bolesti do izbijanja karakteristične ospe. Odlikuje se postepenoim početkom sa znacima opšte infekcije koju prate kataralne promene na sluzokoži vežnjače, nosa i nižih delova disajnih puteva. Simptome u kataralnom stadijume često je teško razlikovati od simptoma obične prehlade.
Prvi simptomi su; temperatura koja postepeno raste, malaksalost, umor, neraspoloženje, gubitak apetita često praćen povraćanjem i prolivom. Učestalo povraćanje ponekad je praćeno jakim bolovima u trbuhu, najčešće u predelu slepog creva („pseudoapendicitis“). Ove tegobe su najverovatnije posledica enantema sluzokože organa za varenje.
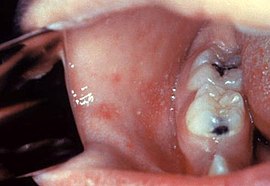
Tegobe se iz dana u dan pojačavaju i pri kraju kataralnog stadijuma razvijaju se i specifični znaci bolesti, kao što su Koplikove mrlje, obično 36 časa pre pojave ospe, i održavaju se 11-24 časova. Koplikove mrlje su lokalizovane na bukalnoj sluzokoži usta i imaju izgled prosutog griza po hiperemičnoj sluzokoži. Brisanjem se ne skidju i čvrsto su spojene sa sluzokožom. Mrlje ponekad konfluiraju u veće „plaže“, tako da deluju kao početni stomatitis.
Objektivnim pregledom, nalazi se konjuktivitis, rinitis, koža lica je bleda, sluzokoža ždrela i krajnika je hiperemična. Lice obolele osobe je podbulo, „nečisto“, sivocrvene boje, sa mutnim i suznim očima. Nije prisutna ospa po koži, ali se ne mekom nepcu može videti enantem.
Osipni stadijum[uredi | uredi kod]

Osipni stadijum traje 5-6 dana. Pri kraju prvog stadijuma nastaje kratkotrajno poboljšanje i pad temperature, koje ubrzo prelazi u pogoršanje simptoma sa porastom telesne temperature i pogoršanjem opštih simptoma bolesti (dispneja, katar sluzokože, prekordijalni bolovi, bezvoljnost ili nemir.
Ospa je vodeći klinički simptom koja nastaje obično četvrtog dana ovog stadijuma. Javlja se najpre na koži glave iza ušiju, a zatim istog dana zahvata kožu lica i vrat. Ospa nastaje najpre iza ušiju i širi se od glave prema donjim delovima tela kao kapi voda prilikom tuširanja. Ospa izbija dva do tri dana, eflorescencije su makule i papule, pojedinačne ili udružene, a između eflorescencija vidi se nepromenjena koža, koja je na dodir (baršunasta) prijatna, topla, meka i vlažna.
Kod bolesnika subjektivne smetnje popuštaju sa pojavom ospe, a Koplikove mrlje iščezavaju (ponekad i pre izbijanja ospe). Ospa se povlači istim redom kojim je izbijala, od glave i lica prema vratu, trupu, gornjim udovima i nogama, tako da se može dogoditi da na licu ospa bledi i povlači se a da na stopalima izbija.
Bolesnik je visoko febrilan (390C do 400C), adinamičan, curenje iz nosa je intezivnije. Oči su suzne sa izraženim konjuktivitisom. Lice je zažareno, a njegov izgled se opisuje kao „plačna maska“ (lat. facies morbillosa).
Nad plućima je prisutno pooštreno vezikularno disanje praćeno vlažnim bronhitičnim šušnjevima. Srčana radnja je ubrzana i prati visinu temperature.
Na kraju ovog stadijuma petog ili šestog dana nastupa povlačenje simptoma bolesti i postepeni pad temperature.
Stadijum ljuštenja i rekonvalescencije[uredi | uredi kod]
Ovaj stadijum traje 4-5 dana i karakteriše se povlačenjem ospe i poboljšanjem opšteg stanja bolesnika. Temperatura koja je u prethodnom stadijumu bila i do 400C, u ovom stadijumu naglo, kritično, pada na normalne vrednosti (pa i ispod normalih vrednosti, i do ispod 360C. Ospa počinje da bledi a na njenim mestima javlja se prolazna hiperpigmentacija koja traje 8-10 dana i brašnasto perutanje. Koža se se lagano ljušti (peruta) u obliku sitnih prašinastih ljuspica poput mekinja. Opšte stanje bolesnika se poboljšava, a dalji tok bolesti zavisi od eventualne pojave komplikacija. Ospa se povlači istim onim redosledom kako se i javljala.
Morbili ukupno traju oko 2 nedelje, ali se stadijum rekonvalescencije može produžiti i na nekoliko nedelja.
Atipični tok bolesti[uredi | uredi kod]
U tipičnim nekomplikovanim slučajevima morbila nestaju svi simptomi otprilike 10 dana nakon pojave temperature. Abortivni, blaži oblik toka morbila sa lakim kataralnim stadijumom, osrednjim povećanjem temperature i jedva naznačenim egzantemom, pa čak i bez njega vidi se često kod novorođenčadi od trećeg do šestog meseca, tj u periodu kada pasivni imunitet pada ili u dece koja su primila profilaktički rekonvalescentni serum ili γ-globulin.
Maligni slučajevi morbila se javljaju kod neke dece iz nepoznatih možda konstitucijalnih razloga. Bolest se tada razvija sa teškom toksičnom slikom, vrlo visokom temperaturom, učestalom nesvesticom, kolapsom, konvulzijama i znacima zastoja cirkulacije. Smrt može da nastane nakon nekoliko sati.
Dijagnoza i diferencijalna dijagnoza[uredi | uredi kod]
Dijagnoza morbila se postavlja na osnovu anamneze, epidemioloških podataka, kliničke slike i toka bolesti. Klinička slika morbila se često može mešati sa drugim bolestima kao što je rubeola, „peta bolest“ - (lat. erythema infectiosum) [20], šarlah itd i zato je laboratorijska (serološka) dijagnostika najpouzdanija.
Laboratorijska dijagnostika treba da obezbedi dokaze da se u konkretnom slučaju radi o morbilima i zato je sve neophodnija u diferencijalnoj dijagnostici. Neke od laboratorijskih metoda koje se koriste u dijagnostici morbila su inhibicija hemaglutinacije (IH), reakcija vezivanja komplemenata (RVK), test neutralizacije kao i ELISA test koji se radi 10 dana od infekcije kada se javljaju IgM antitela. Promene u krvnoj slici su karakteristične. Javlja se leukopenija sa limfocitozom. Deo analiza koje se primenjuju u dijagnostici morbila navedene su u ovoj tabeli;
- Preporuke i predlozi za laboratorijsku dijagnostiku morbila[21]
| Metoda -test | Vrsta materijala | Vreme testiranja | Napomena |
|---|---|---|---|
| Otkrivanje specifičnih virusnih antitela (IgM, IgG) |
Serum, plazma, Likvor (eventualno) |
Bolest, Rekonvalescencija Kontrola vakcinacije (minimum 4 nedelje posle vakcinacije) |
U 30% pacijenata IgM je negativan do 3 dana posle ospe. Potrebno vreme: 1 dan |
|
Otkrivanje virusa: • PCR detekcija virusa • RNA genotipizacija • Kultivacija virusa • Direktna detekcija virusa (fluorescentna-mikroskopija) |
Sekret iz ustiju Razmaz: sekreta iz nosa i grla • sekreta iz konjuktiva • bronhijalnog sekreta • limfocita krvi • mokraće • likvora • biopsije • ostalog materijala |
Na početku ili odmah posle pojave simptoma |
Potrebno vreme za analizu: •PCR detekcija: •RNA genotipizacija: •Rast u kulturi: •Direktna detekcija: |
- Diferencijalna dijagnoza morbila[22]
| Prodromalna faza bolesti | Znaci i simptomi |
|---|---|
| Grip | Zbog temperature i lakog katara respiratornih puteva i konjunktiva. |
| Obična prehlada | Zbog katara konjunktiva, gornjih respiratornih puteva i obilnog seroznog sekreta iz nosa. |
| Osipna faza bolesti | Znaci i simptomi |
| Rubeola | Kod rubeole kao i kod morbila pored katara konjunktiva i respiratornih puteva postoji i ospa, koja može mnogo ličiti na ospu kod morbila. |
| Šarlah | Ukoliko kod šarlaha postoji mestimična ospa (lat. Scarlatina variegata), ili ospa po licu, što je veoma retko, onda u diferencijalnoj dijagnostici morbila može doći u obzir i šarlah. |
| Toksoalergijski, medikamentozni i postvakcinani egzantem | Zbog morbiliformne ospe, mogu jako ličiti na morbilozni egzantem. |
| Pegavi tifus | Kod pegavog tifusa, pored temperature, katara konjunktiva i respiratornih puteva. četvrti dan bolesti javlja se ospa, koja ima veliku sličnost sa ospom kod hemoragičnog oblika morbila. |
| Paratifus | Zbog umerenog katara sluzokože respiratornih puteva i ospe koja može biti morbiliformna. |
| Velike boginje | U prvoj fazi bolesti zbog ospe koja može biti slična morbiliformnoj. |
Terapija[uredi | uredi kod]
Kako za morbile ne postoji specifičan lek, i danas je lečenje još uvek simptomatsko. U akutnom stadijumu bolesti neophodna je izolacija bolesnika u toploj ali dobro provetrenoj prostoriji i primena higijensko dijetetskog režima ishrane. Zbog nadražajnog konjuktivitisa i fotofobije svetlost u bolesničkoj sobi treba prigušiti. Povišena temperatura i nadražajni kašalj suzbijaju se antipireticima, sedativima. antitusicima i udisanjem para čaja od kamilice.
Ishrana bolesnika mora biti kvalitetna i kvantitativno zadovoljavajuća, sa lako svarljivim namirnicama i dovoljnim količinama vitamina, mlečnih napitaka, voćnih sokova, tečnosti (čajeva), soli. U skladu sa preporukama SZO terapija se može dopuniti parenteralnim rastvorima koji sadrže glavne elemente koji se gube prolivom i povraćanjem. Kod sumnje na pojavu sekundarne infekcije (npr zapaljenja srednjeg uva, pluća ili oka), lečenje se može dopuniti i antibioticima.
Razne studije sprovedene u zemljama u razvoju pokazuju povoljan efekat primene dve doze vitamina A unutar 24 časa, koje preveniraju oštećenja oka i nastanak slepila, ali i redukuju broj smrtnih ishoda od ove bolesti za 50%.[23] Mehanizam delovanja je nejasan. SZO preporučuje primenu vitamina u slučaju bolesti kod sve obolele dece u zemljama u razvoju i drugim regionima u kojima je prirodan unos vitamina A nedovoljan, ili gde je stopa smrtnosti iznad jednog procenta. Studije o pozitivnom učinku upotrebe vitamina A u zapadnim industrijalizovanim zemljama nisu otkrile značajno smanjenje ukupne smrtnosti kod morbila, ali su uticale na njeno smanjenje kod dece uzrasta ispod dve godine.[24][25][26] Preporuke Instituta Robert Koh u Nemačkoj ne navode primenu vitamina u lečenju morbila.[27][28]
Antivirusna terapija ribavirinom kod bolesnika sa imunosupresijom i teškog oblikabolesti, u kombinaciji sa imunoglobulinom kod nekih pacijenata se može primeniti.[29]
Prevencija[uredi | uredi kod]
Kada je Svetska zdravstvena organizacija (SZO) 1974. pokrenula Prošireni program imunizacije, u svetu je manje od 5% dece bilo imunizovano protiv 6 ciljnih zaraznih bolesti (tuberkuloza, difterija, tetanusa, veliki kašlj, dečja paralize i morbila). „Danas se u svetu preko 80% dece vakciniše protiv ovih bolesti pre navršenog prvog rođendana - u brojkama, vakciniše se preko 130 miliona dece godišnje. Rezultati sprovođenja ovog Programa su impozantni - procenjuje se da se na ovaj način godišnje spasi život najmanje 3 miliona dece, i da se sprečava invalidnost (slepilo, mentalna retardacija ...) dodatnih 750.000 dece.“ [30]
Zato je jedna od najpouzdanijih mera prevencije protiv morbila je imunizacija. Prema podacima SZO morbili su jedan od vodećih uzroka smrtnosti dece (mlađe od pet godina) u svetu, koja se može efikasno sprečiti vakcinom koja je dostupna već više od 40 godina. Mada je smrtnost od morbila na globalnom nivou redukovana za oko 75% u odnosu na 2000, u 2008. čak 38% smrtnih ishoda od svih bolesti koje su mogle biti sprečene vakcinacijom činili su morbili.
Nakon uvođenja vakcine protiv morbila (malih boginja) u Srbiji 1971, obolevanje se javljalo u epidemijskoj formi na svakih 3-5 godina, ali sa višestuko manjim brojem obolelih u odnosu na period pre uvođenja vakcine.[31]
Strategijskim planom Evropskog regiona SZO za period 2005-2010, predviđena je eliminacija morbila u Evropi. Na osnovu plana SZO usvojen je i Plan aktivnosti za eliminaciju morbila u Republici Srbiji koji je težišno usmeren na:[32]
- Dostizanje i održavanje visokog nivoa obuhvata (≥ 95%) sa dve doze MMR vakcine (vakcina protiv morbila, rubele i parotitisa);
- Obezbeđivanje dopunske imunizacije MMR vakcinom za populaciju osetljivu na morbile (osoba koje su iz bilo kog razloga propuštene da se vakcinišu / revakcinišu);
- Uspostavljanje i održavanje sistema aktivnog nadzora sa istraživanjem i laboratorijskim ispitivanjem svakogsuspektnog slučaja morbila;
- Povratno informisanje zdravstvenih radnika i javnosti o koristi i rizicima koji se odnose na vakcinaciju protiv morbila.''
Vakcinacija i revakcinacija protiv morbila u Republici Srbiji vrši se kombinovanom živom, atenuisanom MMR vakcinom (morbili, veliki kašalj, rubeola) kontinuirano u skladu sa Pravilnikom o imunizaciji i načinu zaštite lekovima Srbije [33] - dece od navršenih 12 meseci života i revakcinacijom prethodno vakcinisane dece do navršenih sedam godina života.
Svu deca uzrasta od navršenih 12 meseci života do navršenih 14 godina života koja su nevakcinisane i nepotpuno vakcinisana moraju se vakcinisati, odnosno revakcinisati.
Minimalni razmak između dve doze vakcine može biti četiri nedelje.
Komplikacije[uredi | uredi kod]
Najčešće komplikacije morbila su otitis media (zapaljenje srednjeg uva), zapaljenje pluća, encefalitis i smrt.
Izvori[uredi | uredi kod]
- ↑ Forni AL, Schluger NW, Roberts RB. Severe measles pneumonitis in adults: evaluation of clinical characteristics and therapy with intravenous. Clin Infect Dis Sep. 1994;19(3):454-62.
- ↑ (en)Otri AM, Singh AD, Dua HS (October 2008). „Abu Bakr Razi”. The British Journal of Ophthalmology 92 (10): 1324. PMID 18815419. Pristupljeno 2011-05-03.
- ↑ Pagel: Biographisches Lexikon hervorragender Ärzte des neunzehnten Jahrhunderts. Berlin, Wien 1901, Sp. 1256-1258.
- ↑ Enders JF, Peebles TC.: Propagation in tissue cultures of cytopathogenic agents from patients with measles. Proc Soc Exp Biol Med. 2:277-86. (1954) PMID 13177653
- ↑ Weekly epidemiological record Relevé épidémiologique hebdomadaire, Global reductions in measles mortality 2000–2008 and the risk of measles resurgence, 4 december 2009, 84th year/4 décembre 2009, 84e année No. 49, 2009, 84, 505–516 World healt organization Geneva
- ↑ WHO: Global summary on measles Arhivirano 2013-08-14 na Wayback Machine-u, 2006
- ↑ 7,0 7,1 (en) MMWR. Morbidity & Mortality Weekly Report. Centers for Disease Control and Prevention. Measles--United States, 2005. MMWR Morb Mortal Wkly Rep. Dec 22 2006;55(50):1348-51. Full Text.
- ↑ (en) Centers for Disease Control and Prevention. Update: measles--United States, January-July 2008. MMWR Morb Mortal Wkly Rep. Aug 22 2008;57(33):893-6.Full Text.
- ↑ 9,0 9,1 9,2 9,3 9,4 (de) Masern RKI-Ratgeber für Ärzte, Vorkommen, Robert Koch-Institut Arhivirano 2010-12-20 na Wayback Machine-u
- ↑ 10,0 10,1 10,2 Male boginje – aktuelna epidemiološka situacija u Republici Srbiji zzjzle.org.rs Arhivirano 2012-11-17 na Wayback Machine-u Posećeno 10. maj 2011
- ↑ Preti epidemija malih boginja, na blic.rs Posećeno 10. jun 2010
- ↑ „INFORMACIJA o aktuelnoj epidemiološkoj situaciji morbila na teritoriji Beograda i sprovedenim merama u okviru pooštrenog nadzora nad morbilima”. Arhivirano iz originala na datum 2012-02-01. Pristupljeno 2012-02-24.
- ↑ Epidemija malih boginja hara Makedonijom, na 021 Novi Sad Posećeno 12. april 2011.
- ↑ WHO Weekly Epidemiology Record, 4th December 2009 WHO.int
- ↑ Measles, Immunization surveillance, assessment and monitoring who,2010. Arhivirano 2013-08-14 na Wayback Machine-u
- ↑ 16,0 16,1 Strebel PM, Papania MJ, Dayan GH, Halsey NA. Measles vaccine. In: Plotkin SA, Orenstein WA, Offit PAg eds. Vaccines. 5th ed. Philadelphia, Pa: Elsevier Inc; 2008:353-398.
- ↑ Measles who
- ↑ Surveillance Guidelines for Measles, Rubella and Congenital Rubella Syndrome in the WHO European Region euro.who Arhivirano 2011-05-22 na Wayback Machine-u
- ↑ Progress towards measles elimination in WHO’s European Region, 2005–2008. Weekly epidemiological record. No. 8, 2009, 84, 57–64
- ↑ (en)Erythema infectiosum
- ↑ Tischer A, Santibanez S, Siedler A, Heider A, Hengel H: Laboratory investigations are indispensable to monitor the progress of measles elimination—results of the German Measles Sentinel 1999–2003. J Clin Vir 2004, 31: 165-178
- ↑ (sh) Morbilli – ospice na Zdravstveni portal Arhivirano 2011-05-13 na Wayback Machine-u
- ↑ Huiming Y, Chaomin W, Meng M: Vitamin A for treating measles in children. Cochrane Database Syst Rev. 2005 Oct 19;(4):CD001479. PMID 16235283
- ↑ Huiming Y, Chaomin W, Meng M (2005). Yang, Huiming. ur. „Vitamin A for treating measles in children”. Cochrane Database Syst Rev (4): CD001479. DOI:10.1002/14651858.CD001479.pub3. PMID 16235283.
- ↑ D'Souza RM, D'Souza R (2002). „Vitamin A for treating measles in children”. Cochrane Database Syst Rev (1): CD001479. DOI:10.1002/14651858.CD001479. PMID 11869601.
- ↑ D'Souza RM, D'Souza R (April 2002). „Vitamin A for preventing secondary infections in children with measles--a systematic review”. J. Trop. Pediatr. 48 (2): 72–7. DOI:10.1093/tropej/48.2.72. PMID 12022432.
- ↑ Bekhor David, Barinaga Jorge, Skolnik Paul: Prevention and treatment of measles. Review, UpToDate v15.1, 2007
- ↑ Masern. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte. Robert-Koch-Institut. Stand 08/2006 Robert-Koch-Institut, online Arhivirano 2010-12-20 na Wayback Machine-u Posećeno 19. maj 2011
- ↑ Forni, AL, Schluger, NW, Roberts, RB. Severe measles pneumonitis in adults: Evaluation of clinical characteristics and therapy with intravenous ribavirin. Clin Infect Dis 1994; 19:454. PMID 7811865
- ↑ Imunizacija, http://www.unicef.org/serbia/Zivotne2.pdf Arhivirano 2009-06-12 na Wayback Machine-u unicef.
- ↑ Male boginje. U: Imunološke osnove za imunizaciju, prošireni program za Imunizaciju, Svetska zdravstvena organizacija, Ženeva, Švajcarska 1993.
- ↑ Rezultati sprovo|enja obaveznih imunizacija na teritoriji republike Srbije u 1997. godini. Institut za zaštitu zdravlja Srbije “Dr Milan Jovanović Batut”, Beograd 1998.
- ↑ Sl. glasnik Republike Srbije 06/11
Bibliografija[uredi | uredi kod]
- Masern. Arhivirano 2010-12-20 na Wayback Machine-u RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte. Robert-Koch-Institut. Stand 08/2006
- Measles. In: Epidemiology & Prevention of Vaccine-Preventable Diseases – “The Pink Book”, 9th Edition, Public Health Foundation, S. 129–148 – PDF (englisch), 522 kB
- M. Dietel, N. Suttorp, M. Zeitz, T. R. Harrison: Harrisons Innere Medizin. Abw Wissenschaftsverlag; 16. Auflage 2005, ISBN 3-936072-29-9
- W. Köhler et al.: Medizinische Mikrobiologie. Urban & Fischer-Verlag München/Jena 2001, 8. Auflage, ISBN 3-437-41640-5
- DGPI-Handbuch: Infektionen bei Kindern und Jugendlichen: 5. Aufl., Thieme-Verlag, Stuttgart: 2009: 364-367
- Heymann DL (ed): Control of Communicable Diseases Manual. American Public Health Association 2008; 402-408
- Bellini WJ, Rota JS, Lowe LE et al.: Subacute Sclerosing Panencephalitis: More Cases of This Fatal Disease Are Prevented by Measles Immunization than Was Previously Recognized. J Infect Dis 2005; 192 (10): 1686–1693
- Konzept für ein nationales Programm zur Eliminierung der Masern in der Bundesrepublik Deutschland (September 1999). Epid Bull 1999; 45: 335–341
- Masern-Surveillance mit zwei Erfassungssystemen – erster Vergleich der Meldedaten nach dem IfSG und dem Sentinel der Arbeitsgemeinschaft Masern (AGM). Epid Bull 2001; 39: 295–298
- Empfohlene immunprophylaktische Maßnahmen bei Auftreten von Erkrankungen an Masern, Mumps oder Röteln in Kindereinrichtungen oder Schulen. Epid Bull 2001; 29: 222–223
- Bekämpfung der Masern und konnatalen Röteln: WHO-Strategie in der Europäischen Region und aktueller Stand in Deutschland. Das WHO-Labornetzwerk für Masern und Röteln in der Europäischen Region. Epid Bull 2004; 10: 79-84
- Erkrankungen an Masern im Jahr 2004 und Ausbrüche in Hessen und Bayern in der ersten Häfte des Jahres 2005. Epid Bull 2005; 29: 247–251
- Gerike E, Tischer A: Masernimpfung in Deutschland. Monatsschr Kinderheilkd 2000; 148: 623–633
- Hinweise für Ärzte, Leitungen von Gemeinschaftseinrichtungen und Gesundheitsämter zur Wiederzulassung in Schulen und sonstigen Gemeinschaftseinrichtungen. Aktualisierte Fassung vom Juli 2006. Robert Koch Institut, Berlin, 2006 (Erstveröffentlichung im Bundesgesundheitsblatt 44 (2001): 830–843).
- Impfempfehlungen der Ständigen Impfkommission (STIKO) am Robert Koch-Institut / Stand: Juli 2009. Epid Bull 2010; 30: 279–298
- Mitteilung der STIKO am RKI: Änderung der Empfehlungen zur Impfung gegen Masern. Epid Bull 2010; 32: 315–322
- Mitteilung der STIKO am RKI: Neuerungen in den aktuellen Empfehlungen der STIKO am RKI vom Juli 2010. Zur Impfung gegen Masern im Erwachsenenalter. Epid Bull 2010; 33: 332–333
- Tischer A, Siedler A, Rasch G: Masernüberwachung in Deutschland. Gesundheitswesen 2001; 63: 703–709
- Tischer A, Santibanez S, Siedler A, Heider A, Hengel H: Laboratory investigations are indispensable to monitor the progress of measles elimination—results of the German Measles Sentinel 1999–2003. J Clin Vir 2004, 31: 165-178
- WHO: Nomenclature for describing the genetic characteristics of wild-type measles viruses (update). WER 2001; 32: 242–247 and 33: 249–251
- WHO: Surveillance Guidelines for Measles, Rubella and Congenital Rubella Syndrome in the WHO European Region. 2009. [1]
Vidi još[uredi | uredi kod]
Spoljašnje veze[uredi | uredi kod]
- (en) WHO.int - 'Initiative for Vaccine Research (IVR): Measles', World Health Organization (WHO)
- (en) Measles FAQ from Centers for Disease Control and Prevention in the United States
- (en) Case of an adult male with measles (facial photo)
- (en) Clinical pictures of measles Arhivirano 2010-07-26 na Wayback Machine-u
- (en) Virus Pathogen Database and Analysis Resource (ViPR): Paramyxoviridae[mrtav link]